Синдром грушевидной мышцы поясничного отдела позвоночника

Описание патологии. Причины синдрома грушевидной мышцы
Если у вас болит ягодица или бедро, или сразу – и то, и другое – это ещё не значит, что у вас синдром грушевидной мышцы.
Мышцы таза. Грушевидная мышца.

Вокруг синдрома грушевидной мышцы сложилась парадоксальная ситуация. С одной стороны – этот синдром считается самой распространённой туннельной невропатией, о нём давно и хорошо всё известно, а его изучение включено в базовую программу подготовки врачей неврологов во всех медицинских вузах страны. Но, с другой стороны – синдром грушевидной мышцы продолжают регулярно путать с другими болевыми синдромами этой части тела.
Понимая причины и механизмы болезни – поймём, как её устранить.
Существует классификация, которая делит причины синдрома грушевидной мышцы на первичные-вторичные, вертеброгенные-невертеброгенные, локальные-нелокальные и т.д. Не перегружая вас медицинскими терминами – коротко и понятно, опишем суть этих причин, а чуть ниже расскажем о взаимосвязи синдрома грушевидной мышцы с позвоночником, грыжей диска и корешковым синдромом.
Первичной причиной синдрома грушевидной мышцы считается миофасциальный синдром.
Вторичной причиной – заболевания крестцово-подвздошного сочленения, гинекологические, урологические и проктологические болезни или, как их ещё называют – заболевания малого таза.
Мануальная терапия успешно справляется, как с первичными, так и с вторичными синдромами грушевидной мышцы. Однако лечение вторичных – это, в большей степени, удел профильных врачей – ревматологов, гинекологов, урологов или проктологов. Судите сами. Вторичный синдром грушевидной мышцы возникает на фоне длительно существующей патологии малого таза. Ключевое слово – «длительно». За это время у пациента формируется подсознательная установка воспринимать любой симптом в области ягодиц, таза или бёдер, как очередное проявление своей болезни. Поэтому боль грушевидной мышцы он тоже расценит именно так и, отчасти, будет прав. И как он поступит? Правильно – он обратится к своему лечащему врачу – ревматологу, гинекологу, урологу или проктологу, а тот, скорее всего, тоже расценит боль, как обострение патологии малого таза и, машинально, приступит к лечению. К счастью, такой подход, хотя и оставляет вторичный грушевидный синдром без прямого лечения, но часто даёт положительный результат за счёт воздействия на первопричину. И, лишь, когда лечение первопричины не снимает проблему – а это бывает в запущенных случаях вторичного синдрома грушевидной мышцы – ревматолог, гинеколог, уролог или проктолог направляют пациента к мануальному терапевту, чтобы общими усилиями победить болезнь. Вот почему пациенты с вторичным синдромом грушевидной мышцы редко попадают к мануальному терапевту напрямую. Они сначала обращаются к своему «привычному» врачу: ревматологу, гинекологу, урологу или проктологу.
Отсюда следуют два вывода.
- Не запускайте ни одной болезни. Это чревато не только усугублением самой патологии, но и порождением новых проблем.
- Если вы не страдаете сложной затяжной патологией малого таза, но при этом, вы считаете, что ваша боль – это синдром грушевидной мышцы, значит, это не вторичный, а первичный синдром. Следовательно, можете сразу обращаться к мануальному терапевту, который во всём разберётся. И ещё: никогда не ставьте диагноз сами себе и не занимайтесь самолечением. Оставьте решение этих вопросов врачам – это их компетенция. А вам нужно, всего лишь, найти опытного доктора.
При выборе клиники — главное — попасть к опытному и знающему врачу.
Первичные причины синдрома грушевидной мышцы – это, чаще всего, миофасциальный синдром. Миофасциальный синдром— это болезнь, при которой в мышцах появляются небольшие участки напряжения, называемые триггерными точками. При активации этих точек возникает боль, которая может ощущаться не только там, где находится сама триггерная точка, но и в других местах. Это называется – отражённая боль. Кроме того, миофасциальный синдром подавляет сократительную способность мускулатуры, из-за чего мышца теряет свои физиологические свойства и сама может стать причиной следующего витка патологии.
Миофасциальный синдром грушевидной мышцы

Симптомы и признаки, диагностика
Вся симптоматика синдрома грушевидной мышцы делится на локальные симптомы и симптомы сдавления седалищного нерва и соседствующих с ним сосудисто-нервных структур.
Для понимания этого важно обратить внимание на две основные функции грушевидной мышцы, которые лежат в основе большинства случаев синдрома грушевидной мышцы.
Первая – «прижимание» головки бедра к вертлужной впадине тазовой кости (головка бедра с одной стороны и вертлужная впадина – с другой – это и есть тазобедренный сустав). Когда человек лежит или сидит, головка его бедра не прижата к тазу и тазобедренный сустав находится, как бы, «на нейтральной скорости», как стоящий на месте автомобиль с работающим двигателем. Но стоит человеку начать движение – вставать/идти – грушевидная мышца, тут же, включается и плотно прижимает головку бедра к вертлужной впадине – возникает «сцепление». Тем самым «шарнир» тазобедренного сустава приходит в рабочее состояние, активно участвуя в подъеме тела в вертикальное положение или ходьбе.
Функция синергизма с большой ягодичной мышцей – становится наиболее актуальной, когда большая ягодичная мышца, по каким-то причинам, выходит из строя. Тогда, взяв на себя значительную часть работы, грушевидная мышца начинает перегружаться. Всё! Патологические процессы запущены, путь к переутомлению грушевидной мышцы, её спазму и дальнейшему развитию синдрома грушевидной мышцы – открыт. Теперь возникновение болей – это лишь вопрос времени, спустя которое человек начнёт ощущать боль в ягодичной области.
Боль в ягодичной области может быть разной: тянущей, ноющей, «мозжащей», усиливающейся стоя, сидя на корточках или при ходьбе. Но, в любом случае, это – локальные симптомы.
Нелокальные симптомы – это симптомы сдавления седалищного нерва. Для понимания их механизма нужно знать, что грушевидная мышца соседствует с седалищным нервом.
Если рассмотреть ягодичную область послойно, то в самой глубине располагаются кости и связки таза, сверху на них лежит седалищный нерв, а уже над нервом расположена сама грушевидная мышца. Образуется, своего рода, туннель, в котором седалищный нерв находится между костно-связочными структурами и грушевидной мышцей.

Здоровая мышца на нерв не давит. Но, стоит возникнуть патологии и грушевидная мышца, тут же, начнёт спазмироваться, твердеть и прижимать нерв к костно-связочным структурам. Это и есть начало туннельного синдрома или туннельной невропатии. Сдавление седалищного нерва нарушает прохождение по нему импульсов. Каких именно? Поскольку седалищный нерв является смешанным нервом, то есть, в его состав входят, как чувствительные, так и двигательные волокна, то ущемление седалищного нерва приводит к нарушению и чувствительных, и двигательных импульсов. Это проявляется симптомами нарушения чувствительности – «мурашки», «иголочки» и онемение в ноге и двигательными симптомами – «ватность», подкашивание и слабость ноги. Наверняка, вы сталкивались с чем-то подобным, когда «пересиживали» ногу. Но, при синдроме грушевидной мышцы, такие ощущения беспокоят, почти, не переставая. Кроме того пациенту с ущемлением седалищного нерва сложно устоять на пятках или носках.
Кстати, боли по задней поверхности ноги, многие десятилетия, прочно связывали именно с седалищным нервом и называли их ишиалгия или ишиас от латинского названия седалищного нерва – n. ischiadicus (нервус ишиадикус). Современная медицина пересмотрела и существенно расширила представления о возможных причинах такой боли. На сегодняшний день известно более десятка причин, по которым могут возникнуть боли в зоне ягодицы и бедра. Самой известной причиной, кроме синдрома грушевидной мышцы, является корешковый синдром, а также миофасциальный синдром целого ряда мышц.
Методы лечения. Какой врач лечит синдром грушевидной мышцы?
В лечении синдрома грушевидной мышцы применяют комплексный подход. Он включает воздействия на все уровни, вовлеченные в формирование порочного круга болевого синдрома. Первостепенное значение имеют методы местного воздействия на измененные мышечно-фасциальные структуры. Наиболее успешный метод лечения синдрома грушевидной мышцы – это мягкая мануальная терапия. Мануальный терапевт – это врач, который лечит синдром грушевидной мышцы. В мягкое мануальное лечение входит пассивное растяжение мышц. Компрессия болевых миофасциальных точек – надавливание кончиками пальцев на выявленные во время диагностики триггерные точки от нескольких секунд до минуты, с постепенным увеличением силы давления до полного устранение болевого синдрома. Постизометрическая релаксация ПИР – расслабление мышц после их произвольного напряжения. При необходимости – мягкая коррекция позвонков. Проведение глубокого тканевого расслабляющего массажа и др.
Мягкая мануальная терапия является базовым методом лечения синдрома грушевидной мышцы и, в подавляющем большинстве случаев, даёт полноценный лечебный эффект. Однако в запущенных случаях болезни или при наличии сопутствующей патологии целесообразно использовать медикаментозное лечение: нестероидные и стероидные противовоспалительные препараты, миорелаксанты, витамины группы В, производные тиоктовой (альфа-липоевой) кислоты и другие нейротропные препараты, анальгетики, антиконвульсанты, трициклические антидепрессанты, анксиолитики и др.
В восстановительном периоде показано ЛФК.
При лечении вторичного синдрома грушевидной мышцы, наряду с мануальной терапией и методами, описанными выше, необходимо проводить лечение основного заболевания.
Преимущества лечения в клинике «Спина Здорова»

- Гарантия полноценного и квалифицированного лечения. Слово «полноценное» является ключевым в нашей работе.
- Высокая квалификация и большой практический опыт – 30 лет.
- Каждый случай мы рассматриваем индивидуально и всесторонне — никакого формализма.
- Эффект синергии.
- Гарантия честного отношения и честной цены.
- Расположение в двух шагах от метро в самом центре Москвы.
Источник
Синдром грушевидной мышцы связан с сильными болевыми ощущениями, по-настоящему мешающими человеку вести нормальный образ жизни. Нужно как можно скорее распознать такой недуг, определить его причину и назначить правильный механизм лечения. Именно этим вопросам и будет посвящена статья далее.
В чем суть синдрома грушевидной мышцы?
Такой тип недуга врачи относят к компрессионно-ишемическим туннельным невропатиям. При таком повреждении седалищный нерв и близлежащие сосуды сдавливаются. Название болезнь приобрела из-за того, что само сдавливание локализуется в грушевидном пространстве, расположенном в области ягодиц.
Синдром грушевидной мышцы может возникать как из-за защемления, так и из-за раздражения грушевидной мышцы, ее воспаления. Потенциально с этим могут столкнуться разные категории пациентов, но в особой группе риска оказываются спортсмены и люди преклонного возраста.
При первом появлении болей потребуется обратиться к врачу, пройти диагностику и наметить правильный курс лечения.
Причины развития патологии
Симптомы синдрома грушевидной мышцы могут развиваться как самостоятельно, так и на фоне других мышечных патологий или заболеваний в организме. По статистике, примерно 80% всех пациентов страдают из-за патологии, развившейся на фоне других типов заболеваний.
Среди частых причин появления неприятных ощущений:
- Длительное сохранение одной и той же позы, нехарактерной для нормального состояния организма. Если вы часто сидите в неудобном положении или по каким-либо причинам вынуждены сохранять его на протяжении долгого времени, от такой привычки стоит отказаться. Бывают и ситуации, в которых у пациента попросту нет другого выхода – это случаи неправильной фиксации конечности из-за травмы.
- Синдром скрученного и кососкрученного таза. Его причины могут быть разными, к примеру разная длина ног человека. Основа для возникновения такого заболевания может скрываться и в патологиях костей таза.
- Слишком серьезные частые нагрузки. Синдром грушевидной мышцы слева часто возникает, потому что мышца оказывается перетренированной.
- Заболевания инфекционно-воспалительного характера. В этом случае спазм наступает как рефлекторная реакция вашего организма на внешние раздражители.
- Более редкие причины синдрома грушевидной мышцы – это неправильно выполненные инъекции, а также сильное переохлаждение.
Отдельно стоит рассмотреть и четыре наиболее часто встречающихся основания для возникновения этого неприятного синдрома.
Травмирование тазовой области, зоны крестца и поясницы, появление гематомы
Эти причины актуальны в том случае, если грушевидная мышца была по каким-либо причинам надорвана или на нее оказывается сильное давление. Второй случай стимулирует синдром грушевидной мышцы справа или слева под действием гематомы.
Сакроилеит
Так называют воспалительный процесс, локализованный в области крестцово-подвздошного сустава. Он может развиваться как самостоятельное заболевание, а также на фоне других болезней.
Опухолевый процесс в паравертебральных структурах и позвоночнике
При развитии опухоли начинает оказываться сильное воздействие на мышечные ткани. Нередко оказывается затронутым и нерв. Постепенно это приводит к появлению неприятных ощущений.
Остеохондроз пояснично-крестцового отдела
Такой тип заболевания чаще всего провоцирует симптомы синдрома грушевидной мышцы у женщин и мужчин преклонного возраста. Боль из-за деградации костной ткани и патологических процессов в суставах.
Характерные признаки и симптомы
Прежде чем ответить на вопрос о том, как лечить синдром грушевидной мышцы, нужно конкретизировать его симптомы. Рассмотрим наиболее распространенные среди них.
Болезненность в тазу, паховой области, ягодицах
Неприятное ощущение может возникать резко и носить непродолжительный характер, а может мучить пациента на протяжении длительного времени. По характеру болевых ощущений, их длительности и локализации врач сможет подобрать правильное лечение синдрома грушевидной мышцы.
Онемение, покалывание в ногах
Постепенная потеря чувствительности – это один из наиболее распространенных признаков поражения нерва. Если вы ощущаете онемение, это говорит о том, что нужно как можно скорее начать заниматься диагностикой.
Постукивание в области грушевидной мышцы провоцирует боль
Пальпация обследуемой области – один из наиболее распространенных методов диагностики синдрома грушевидной мышцы.
Ягодичная мышца расслаблена, при пальпации врач нащупывает напряженную грушевидную мышцу
Появление такого симптома может говорить о том, что в организме человека началось воспаление. Это особенно опасно, если оказывается затронут седалищный нерв.
Диагностика
Чтобы понять, есть ли у человека синдром, врач-невролог проводит пальпацию. Она должна показать, есть ли болезненные ощущения в области прикрепления мышцы, а также дать представление об ее текущем состоянии, степени напряженности, болезненности.
Специалист может попросить вас сделать несколько активных тестов, чтобы определить симптомы Фрайберга, Битти, Пейса, Гроссмана и Бонне-Бобровниковой – все они связаны с поворотами бедра в разных положениях.
В ряде случаев чтобы понять, как вылечить синдром грушевидной мышцы, назначается ЭМГ, КТ/МРТ и рентгенография.
Общие правила и эффективные методы лечения
Когда есть симптомы, лечение синдрома грушевидной мышцы направлено на снятие спазма и болевых ощущений, устранение воспалительного процесса.
Лекарственные препараты
Применяются миорелаксанты и анальгетики, НПВС. Прописываются и средства для нормализации микроциркуляции, а также различные виды компрессов.
Кинезотерапия
Это одна из разновидностей лечебной физкультуры. Она способствует постепенному расслаблению мышц, а также борьбе со многими первичными заболеваниями, такими как остеохондроз.
Массаж при синдроме грушевидной мышцы
Синдром грушевидной мышцы лечение в домашних условиях может выполняться с использованием методов массажа. Они направлены на постепенное расслабление и снятие спазма, а с ним – неприятных болевых ощущений.
Физиотерапевтические процедуры
Практикуется иглоукалывание, лазерная и вакуумная акупунктура, а также мануальная терапия.
Источник
Лечение грушевидной мышцы зависит от причины. Часто этот синдром сопровождает дегенеративные болезни позвоночника (остеохондроз, спондилоартроз), сколиоз, опухоли позвоночника.
Может быть осложнением инъекций в ягодичную область, следствием травм, неудобной позы, избыточных тренировок, асимметрии таза, ампутации ноги, хронических заболеваний органов таза.
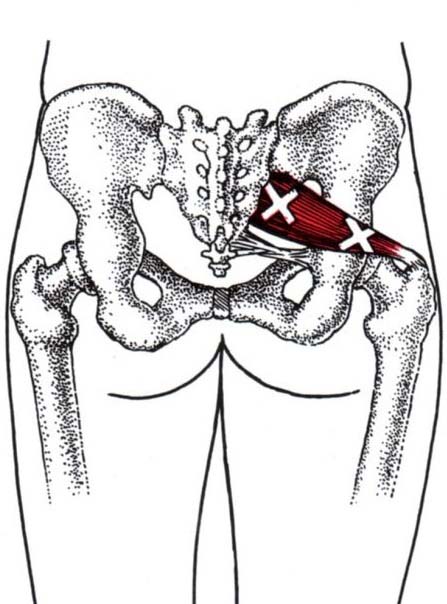
Грушевидная мышца расположена в тазовой области под ягодичными мышцами. Начинается она от крестцового отдела позвоночника и прикрепляется к бедренной кости в области большого вертела. Она обеспечивает отведение бедра в сторону и его поворот наружу.
Изменения в этой мышце (спазм, отёк, воспаление, травма) будут сопровождаться болью в области ягодицы, крестца, тазобедренного сустава. Они имеют ноющий, тянущий характер. Усиливаются при ходьбе, в положении сидя нога на ногу, во время приседаний на корточки.
Боли отдают в стопу, паховую область, мышцы голени. В покое, в положении сидя, лёжа и при разведении ног боль уменьшается.
Возможные осложнения
Вблизи грушевидной мышцы проходит седалищный нерв. Участки напряжённой, уплотнённой мышцы могут сдавливать его. При этом боль распространяется по ходу нерва вниз к стопе, появляются типичные прострелы.
Возможно онемение участков кожи на ноге, ощущение ползания мурашек, покалывания, жжения. Крайней формой поражения нерва будет «болтающаяся» стопа, когда человек не может управлять стопой, ходить. Мышцы в области голени постепенно атрофируются.
Возможно сдавление полового и крестцовых нервов, что ведёт к дисфункции половых органов, кишечника, мочевого пузыря. Постоянная боль ведёт к бессоннице, раздражительности, усталости.
Другим опасным проявлением поражения грушевидной мышцы может быть перемежающаяся хромота. Это связано с тем, что возле мышцы из полости таза выходят крупные сосуды.
Если их сдавливают мышечные пучки, у человека возникает боль в икроножных мышцах ноги при движении. Он вынужден останавливаться, ждать, пока боль утихнет. Тогда дальше продолжать ходьбу.

Диагностические мероприятия
Поставить диагноз можно только после исключения сходных болезней. Это могут быть:
- остеохондроз;
- облитерирующий атеросклероз и эндартериит;
- межпозвоночная грыжа;
- воспаление пояснично-крестцового сплетения;
- поражение седалищного нерва из-за обменных нарушений, интоксикаций;
- корешковый синдром (сдавление нервного корешка при выходе из спинного мозга).
Для постановки диагноза назначают консультацию невролога, травматолога, вертебролога, иногда уролога и гинеколога. Проводят КТ, рентгенологическое обследование, МРТ, УЗИ, электромиографию.
При пальпации мышцы выявляют триггерные зоны – точки повышенной чувствительности. В расслабленном состоянии в глубине ягодицы можно прощупать плотный болезненный тяж на месте грушевидной мышцы.
Определяют положительные симптомы:
- Гроссмана. При постукивании по остистым отросткам поясничного и крестцового отделов позвоночника мышцы ягодичной области сокращаются.
- Виленкина. При постукивании по задней поверхности ноги боль появляется в грушевидной мышце.
- Постукивание по ягодичной области ведёт к появлению боли по задней поверхности ноги.
- Пальпация большого вертела бедренной кости болезненна.
- Бонне-Бобровниковой. Врач приводит бедро больного к центру и поворачивает его внутрь – возникает или усиливается боль.
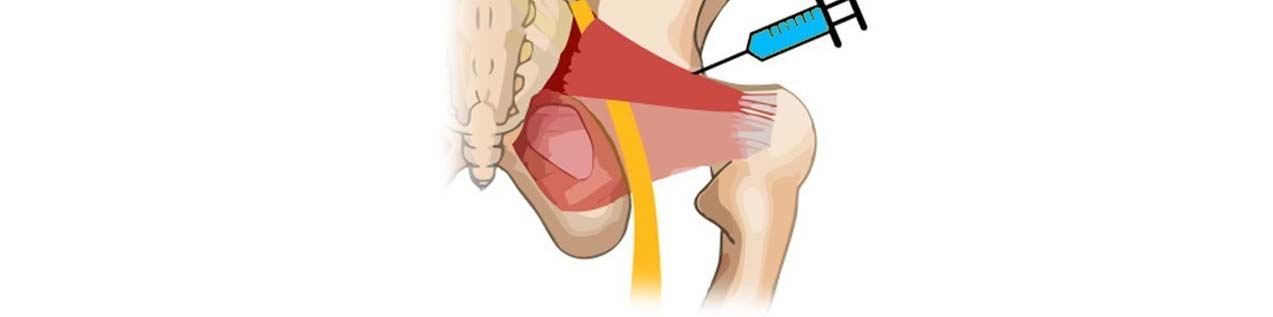
Положительный тест с новокаином подтверждает диагноз. Проводят инъекцию обезболивающего в область грушевидной мышцы, после чего следует исчезновение или значительное уменьшение всех симптомов.
Лечебный процесс
При грушевидном синдроме лечение должно быть комплексным. Первым делом необходимо устранить боль, так как она сама является причиной поддержания спазма мышцы, ухудшения её питания и иннервации.
После устранения острых симптомов возможности лечения расширяются: добавляют физиотерапевтические воздействия, реабилитацию с помощью физических упражнений.
Если длительное время заболевание не лечить, на месте патологического очага развивается грубая рубцовая ткань, которую устранить можно будет только в ходе операции.
Лекарственные средства
Применяют обезболивающие (НПВС, местные анестетики), гормоны, миорелаксанты. Для улучшения обменных процессов в мышце и нерве назначают витамины группы В, антихолинэстеразные препараты (прозерин улучшает проведение нервного импульса), сосудистые средства (трентал).
При выраженных болях показаны наркотические анальгетики, противосудорожные препараты.

Физиотерапевтические процедуры
Благоприятное действие на патологически изменённую мышцу оказывают:
- Ультразвуковое введение препаратов гидрокортизона, новокаина.
- Лазерное воздействие.
- Чрескожная электростимуляция мышцы.
- Лечение магнитным полем.
- УВЧ-терапия.
Лечебная физкультура
После того, как боль прошла, можно заниматься лечебной физкультурой. Упражнения направлены в основном на растяжение мышцы, её расслабление.
Исключаются резкие движения. Нагрузку увеличивают постепенно, выполнение упражнений не должно сопровождаться болью.
Самомассаж
Воспалённая мышца имеет триггерные точки. Они болезненны всё время или при надавливании на них. Больной самостоятельно после обучения может выполнять массаж этих точек. В результате мышечный спазм уменьшается.
Есть разные приёмы: круговые движения по ходу часовой стрелки, а затем против него, надавливания ритмичные или длительное сильное воздействие на болевую точку до тех пор, пока не пропадёт боль.
Рефлексотерапия
Вблизи всех суставов, вдоль позвоночника, на кистях, ушах и стопах расположены активные точки организма. Воздействие на них иглами, вакуумом (банками) или давлением пальцами активирует нервную систему, улучшает кровоснабжение тканей и органов.
Грушевидная мышца расположена глубоко, но соединена с участками кожи нервными связями. Поэтому рефлексотерапия помогает организму заметить поражённый участок мышцы и исправить это.
Компрессы
Оказывают согревающее, отвлекающее, обезболивающее действие. Применяют в виде компрессов димексид, грязи, озокерит.
Хирургическое лечение
Иногда при стойком фиброзе и других сильно выраженных изменениях грушевидной мышцы консервативные методы не приносят облегчения.
Больному назначают операцию: иссекают часть мышцы, которая сдавливает сосудисто-нервный пучок. Оперативному лечению также подлежат опухоли, грыжи позвоночника.
ПОЧЕМУ НЕОБХОДИМО
КОМПЛЕКСНОЕ ЛЕЧЕНИЕ?
При лечении грушевидной мышцы самой большой ошибкой будет попытка избавиться лишь от симптомов при помощи бесполезных обезболивающих. Эти средства — таблетки, мази и гели — лишь заглушают боль, однако воспалительный процесс продолжается. Поэтому крайне важен именно комплексный подход.
ПОЛУЧИТЕ БЕСПЛАТНУЮ КОНСУЛЬТАЦИЮ СПЕЦИАЛИСТА
Кинезитерапия для лечения грушевидного синдрома
При синдроме грушевидной мышцы лечение при помощи движения даёт хорошие результаты. Используются методы пассивного растяжения, постизометрического расслабления. Комплекс щадящих упражнений разрабатывается индивидуально для каждого больного с учётом возраста, физической подготовки, сопутствующих заболеваний.
При подозрении на синдром грушевидной мышцы проверить симптомы и пройти лечение можно в центре кинезитерапии «Доктор Остеохондроз». Это сеть оздоравливающих комплексов в Дубне, Зеленограде, Твери, Клине.
За 20 лет работы многие пациенты избавились здесь от проблем со спиной, мышцами и суставами. Также многим удалось избежать хирургического лечения, потому что правильная нагрузка с использованием современных аппаратов и достижений медицины возвращает утраченные здоровье и молодость.

ОБРАЩЕНИЕ ГЛАВНОГО ВРАЧА:
Зачастую при обследовании пациента врачи обращают внимание лишь на кости, связки, суставы. При этом ничего не говорится о мышцах, функция сокращения которых играет немалую роль в жизни человека. Ослабление мышц приводит к истончению, деформации костей.
К сожалению, распространённые способы терапии лишь усугубляют ситуацию, приводя к ещё более сильным болям, мышечной атрофии и ухудшению качества жизни пациентов.
Эффективное лечение невозможно представить без восстановления мышц. Уникальная методика кинезитерапии заключается в лечебном действии, которое подразумевает, в первую очередь, мышечную активность при методичном выполнении комплекса упражнений на специальных тренажёрах.
Все упражнения выполняются пациентами сидя или лёжа, поэтому излишней нагрузки на суставы и кровеносную систему нет, а наши инструкторы-методисты корректируют технику движений и наблюдают за правильностью выполнения действий.
Помните о том, что заболевания позвоночника и суставов — это ещё не приговор, при желании пациента и верном подходе к лечению всё можно исправить!
Нароваткина Юлия Константиновна
Врач-кинезитерапевт
Источник


