Остеохондропатия поясничного отдела позвоночника у детей

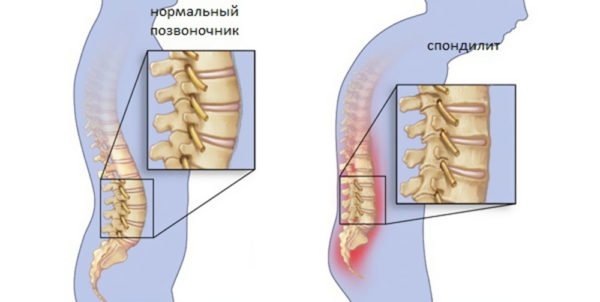
Болезнь Кюммеля-Вернея или травматический спондилит – это названия асептического некроза тел позвонков. Чаще всего данную патологию диагностируют у мужчин молодого возраста. Дегенеративные процессы поражают позвонки грудной, реже поясничной области. В основе заболевания лежит асептический некроз губчатого вещества позвонков. Некроз развивается из травматизации, перенесенных инфекционных или воспалительных болезней, нарушения кровоснабжения.
Симптомы зависят от стадии дегенеративно-дистрофического процесса:
- Стадия острой травмы – болезнь развивается из-за тяжелых физических нагрузок или травмы спины. Возникают острые боли, от которых возможна потеря сознания. Болевой синдром сохраняется в течение 10-12 дней.
- Этап светлого промежутка – данная стадия длится от 4-6 месяцев до нескольких лет. Пациент не жалуется на болевые ощущения или какой-либо дискомфорт.
- Рецидив – через определенный промежуток времени в области поражения снова возникают болевые ощущения, но меньшей интенсивности. В месте повреждения позвоночника определяется его деформация. Также наблюдается выступание остистого отростка, боль при пальпации, нарушения в работе мышечной системы.
Процесс диагностики состоит анализа результатов, проведенных инструментальных и дифференциальных исследований с клиническими проявлениями патологии. Для диагностики используют рентгенографию, КТ, МРТ. Дифференциация проводится с опухолевыми поражениями позвоночника, посттифозным спондилитом, деструктивным туберкулезным спондилитом.
Лечение направлено на разгрузку позвоночника. Для этого используют физиопроцедуры, ношение специального корсета, лечебную гимнастику и массаж для укрепления мышечной системы спины. Для уменьшения болевых ощущений, стимуляции роста здоровой костной ткани и общего укрепления организма проводится медикаментозная терапия.
Остеохондропатия шейного отдела позвоночника
Одна из разновидностей болезни Шейермана-Мау – это асептический некроз шейного отдела позвоночника. Остеохондропатия данной локализации встречается очень редко. Основную группу пациентов составляют подростки 11-18 лет. Патология характеризуется поражением дисков и тел позвонков, замыкательных пластинок.
Дегенеративно-дистрофический процесс развивается из-за нарушения кровоснабжения шейного отдела. Это происходит при травматических повреждениях, гормональных расстройствах, нарушении локальной микроциркуляции, из-за тяжелых физических нагрузок. Также в медицинской практике встречаются случаи наследственной предрасположенности к данной проблеме.
Заболевание развивается медленно. На начальном этапе появляется повышенная мышечная утомляемость, неинтенсивные боли, которые исчезают после полноценного ночного отдыха. Но по мере развития болезни, особенно в период активного роста пациента, дискомфорт усиливается, становится сложно поворачивать и наклонять голову. Также возможно дегенеративное изменение шейного отдела позвоночника. Лечение зависит от стадии некроза и его осложнений. При своевременном обращении за медицинской помощью, патология имеет положительный прогноз.
Остеохондропатия грудного отдела позвоночника
Юношеский кифоз или болезнь Шейермана-Мау – это асептический некроз грудного отдела позвоночника. Данная патология появляется в период активного роста скелета из-за недостаточной силы мышечного каркаса, поддерживающего позвоночник.
Заболевание вызывает ощущение усталости и выраженные боли в грудном отделе. По мере его прогрессирования происходит деформация пораженной области. Пациенты жалуются на резкие боли при попытках выпрямить спину. В некоторых случаях на фоне болезни развивается субфебрилитет.
Для диагностики проводят рентгенограмму на которой определяются клиновидные деформации с зазубренными краями тел позвонков. Также может быть назначено КТ и МРТ. Лечение консервативное. Показан постельный режим на жесткой постели, лечебная гимнастика, массажи. Эффективно ношение специального корсета, который поддерживает мышцы спины. Из медикаментов назначают хондропротекторы, обезболивающие, поливитаминные комплексы, лекарства для стимуляции кровообращения и роста костной ткани.
Остеохондропатия поясничного отдела позвоночника
К дегенеративно-некротическим заболеваниям относится болезнь Кальве, то есть остеохондропатия тела позвонка. Чаще всего она локализуется в поясничном отделе позвоночника.
Причины и факторы риска болезни:
- Наследственная предрасположенность.
- Повышенные физические нагрузки.
- Локальное нарушение кровоснабжения костной ткани поясничных позвонков.
Некротические процессы, происходящие в теле позвонков, нарушают его костную структуру. Это приводит к уплотнению позвонков и утолщению примыкающим к ним межпозвоночным дискам. Патология проявляется тянущими болями в области поясницы, отдающими по всей спине и иррадиирующими в нижние конечности. Возможно повышение общей температуры тела, отек пораженных тканей и болезненность при их пальпации.
Диагностика состоит из комплекса инструментальных методов. Особое внимание уделяется дифференциации. Асептический некроз сравнивают с болезнью Бехтерева, туберкулезом позвоночного столба, воспалительными патологиями, аномалиями развития позвоночника.
Лечение начинается с консервативных методик. Пациентам назначают разгрузочный режим для позвоночника, массаж, физиотерапию, ЛФК. В особо тяжелых случаях, то есть при прогрессирующей деформации позвонков, проводится операция. Она направлена на фиксацию позвоночника и устранение дегенеративных изменений.
Источник
Остеохондропатия апофизов тел позвонков (болезнь Шойерманна-Мау) (Osteochondropathia apophisis corpus vertebrae)
Остеохондропатия апофизов тел позвонков (асептический некроз апофизов тел позвонков, или болезнь Шойерманна-May, болезнь Шморля, остеохондропатический кифоз, юношеский кифоз) встречается чаще у юношей в период роста организма в возрасте 11-18 лет. Заболевание впервые было описано в 1921 г. ортопедом Шойерманном, патологоанатомом Шморлем и хирургом May (1924). Относится к довольно распространенному заболеванию детского возраста, составляя от 0,42 до 3,7%.
Основой остеохондропатии позвоночника считают врожденную неполноценность дисков и недостаточную прочность замыкательных пластинок тел позвонков. Отмечают влияние гормональных факторов (заболевание нередко сочетается с эндокринными расстройствами), а также наследственную предрасположенность (возможно наследование по аутосомно-доминантному типу). В прогрессировании деформации немаловажную роль играет фактор нагрузки (неправильный режим, долгое сидение в согнутом положении, тяжелая физическая работа, перенос грузов на спине).
Как показывают рентгенологические исследования нормального позвоночника, в возрасте 10-12 лет в межпозвонковых хрящевых дисках появляются добавочные апофизарные точки окостенения тела позвонка, имеющие треугольную форму на рентгенограмме в боковой проекции (рис. 6). Процесс их костного слияния начинается в возрасте 14-15 лет, а в 18-20 лет заканчивается. В результате тело позвонка из двояковыпуклой формы, характерной для детского возраста, превращается в двояковогнутую, которая присуща взрослому человеку.
Нарушение энхондральной оссификации в области зон роста тел позвонков (апофизарных зон) при болезни Шойерманна-May и приводит к возникновению их клиновидной деформации и формированию кифоза. Чаще поражаются 3-4 средних или нижнегрудных позвонка, локализация процесса в поясничном отделе позвоночного столба довольно редкая. Наиболее типично вовлечение в патологический процесс VII, VIII, IX и X грудных позвонков.
Клиника заболевания отличается медленным развитием и в течение ряда лет проходит 3 стадии.
I стадия продолжается до появления оссификации апофизов тел позвонков и характеризуется несколько увеличенным грудным кифозом.
Во время II стадии (с появлением окостенения апофизов) формируются все типичные признаки заболевания. Появляется боль в спине, особенно при длительной ходьбе и сидении, возникает быстрая утомляемость и слабость мышц спины. Происходит увеличение патологического кифоза с вершиной, расположенной на уровне Th8-L1. Его образование сопровождается усилением лордоза в шейном и поясничном отделах, одновременно может сформироваться и сколиоз. Деформация приобретает фиксированный характер. Присоединение корешкового синдрома дискогенного происхождения приводит к еще большему ограничению подвижности позвоночника.
В III стадии процесса, соответствующей полному слиянию апофизов с телами позвонков, кифоз и клиновидная деформация тел позвонков несколько уменьшаются. Однако фиксированный кифоз и увеличенный поясничный лордоз остаются в течение всей жизни. Со временем развиваются явления остеохондроза позвоночника с нарастающим болевым синдромом.
Рентгенологически изменения, характерные для остеохондропатии, определяются во II стадии заболевания. Выявляются зазубренность апофизов, клиновидная деформация тел позвонков с увеличением их переднезаднего размера, сужение межпозвонковых дисков, нарушение целостности замыкательных костных пластинок позвонков с образованием грыж Шморля. Формируется патологический кифоз грудного отдела позвоночника.




Источник
В клинической практике вертебролога остеохондропатия позвоночника встречается относительно редко. Это заболевание впервые проявляется в подростковом возрасте и ассоциируется с переходной гормональной перестройкой, на фоне которой происходит частичная деструкция хрящевой и костной ткани позвоночного столба. Первые клинические признаки можно заметить у юношей и девушек в возрасте 15 – 18 лет.
Остеохондропатия позвоночника помимо дисгормональной может быть дистрофической и дегенеративной. В первом случае патология развивается при быстром росте костного и мышечного аппарата и при дефиците поступающих в организм питательных веществ. Часто ассоциировано с дефицитом массы тела и недостаточностью развития мышечного каркаса у подростков. Дегенеративная этиология остеохондропатии позвоночника связано с процессами старения. Геронтологи выделяют группу патологических изменений, которые провоцируют постепенно угасание функций организма. Это проявляется в виде нарушения процессов усвоения кальция, его вымывания из костной ткани. Постепенно меняется процесс микроциркуляции крови и наблюдается мышечная атрофия. Ткани позвоночника перестают получать достаточное количество питательных веществ и жидкости. Это провоцирует развитие дегенеративной или старческой остеохондропатии позвоночника.
Остеохондропатия позвоночника по МКБ-10 отнесена к неуточненным формам данного заболевания и имеет номер М 93.8
Причинами развития остеохондропатии позвоночника могут быть следящие патологии и состояния:
нарушение трофики хрящевых и костных тканей позвоночного столба вследствие недостаточности кровообращения или атонии мышечного каркаса спины;
асептический некроз тканей на фоне травматического и ишемического поражения;
высокая амортизационная и физическая нагрузка на позвоночный столб ввиду избыточной массы тела, тяжелого физического труда, травматического воздействия;
дорожно-транспортные происшествия, в результате которых произошло нарушение целостности тканей позвоночника и образовались многочленные гематомы;
нарушение процессов дифференциации и развития тканей на внутриутробном этапе формирования плода;
нарушение процессов усвоения кальция и фосфора, других питательных веществ в полости кишечника (например, это могут быть неспецифический язвенный колит, дефицит витамина D и т.д.);
воспалительные процессы, обусловленные асептическим негативным воздействием (например, при выпадении грыжи межпозвоночного диска, образовании обширной гематомы, растяжении связочного или сухожильного аппарата);
инфекции позвоночного столба (остеомиелит, полиомиелит, туберкулез, сифилис и т.д.);
метастазирование опухолей в костные и хрящевые ткани позвоночного столба;
нарушение питания, дистрофия, недостаточная масса тела. реже причиной развития остеохондропатии становятся сахарный диабет и развивающаяся при нем диабетическая ангиопатия, гипертиреоз, ожирение, нарушение функции женских и мужских половых желез. Также патология может стать следствием длительного нарушения осанки и искривления позвоночного столба.
Точную причину развития остеохондропатии позвоночника сможет установить только врач. Если у вас присутствуют клинические признаки, описанные в данной статье, то без промедления обратитесь за медицинской помощью.
В Москве можно записаться на бесплатный прием вертебролога в нашей клинике мануальной терапии. Здесь работают опытные доктора. Они проведут полноценное обследование и поставят точный диагноз. Затем будет разработан индивидуальный курс лечения, который позволит быстро восстановить здоровье позвоночника и вернуть свободу движения.
Для записи на первичный бесплатный прием вертебролога используйте форму обратной связи, расположенную внизу данной страницы. Укажите свой контактный номер телефона. В ближайшее время вам перезвонит администратор клиники и согласует время, удобное для визита.
Остеохондропатия позвоночника у детей
Остеохондропатия позвоночника у детей может проявляться в нескольких формах развития патологии. Наиболее часто встречается болезнь Шейермана-Мау, провоцирующая формирование хондропатического кифоза. Искривление позвоночного столба осложняется клиновидной деформацией тел позвонков и постоянным процессом воспаления в местах крепления паравертебральных мышц. Постепенно их сухожилия истончаются и деформируются за счет разрастания рубцовой ткани. Это приводит к усугублению патологического кифоза и росту горба.
При хондропатии с разрушением костной ткани тела позвонка формируется болезнь Кальве. На рентгенографическом снимке видно постепенное увеличение площади тел позвонков и снижение их физиологической высоты. Оказывается сильнейшее компрессионное давление на спинной мозг. У таких детей на первый план зачастую выходят симптомы повышенного внутричерепного давления. Это головные боли, головокружение, приступы тошноты и неустойчивость при положении в позе Ромберга. Первичный диагноз можно поставить уже в ходе первичного осмотра. Врач пальпирует остистые отростки тел позвонков и ставит предварительный диагноз по их положению, податливости и болезненности.
Если перечисленные выше формы зачастую связаны с врожденными нарушениями процессов развития костной и хрящевой ткани, то болезнь Кюммеля – это приобретенное состояние. Обычно хондропатия развивается после перенесенного травматического воздействия. Зачастую данная остеохондропатия позвоночного столба у детей возникает после падения с высоты на спину.
Остеохондропатия шейного отдела позвоночника
Первичная остеохондропатия шейного отдела позвоночника у взрослых встречается относительно редко. Чаще диагностируются вторичные формы, развивающиеся на фоне травматического воздействия, например, перелома тела позвонка.
Постепенно начинается асептический некроз костной ткани отдельного тела позвонка. Затем воспалительный процесс захватывает межпозвоночный диск и связки. Предположительным исходом этой болезни может стать дегенерация межпозвоночного диска и расплавление костной ткани со слиянием нескольких тел позвонков в единую структуру.
Дегенеративно-дистрофический процесс обычно начинается со склероза замыкательных пластинок, отвечающих за кровоснабжение тканей тел позвонков и фиброзных колец межпозвоночных дисков. Это может стать следствием нарушения процесса микроциркуляции крови, гормональной перестройки организма, травмы шеи и воротниковой зоны.
На начальном этапе развития остеохондропатии шейного отдела позвоночника на первый план выходят признаки повышенной мышечной утомляемости. Даже незначительная статическая нагрузка на мышцы шеи и воротниковой зоны приводит к тому, что в них появляются боли. По мере развития деструктивного процесса появляется скованность движений. Пациент может полностью утратить способность поворачивать голову или наклонять её. При попытке совершать эти движения возникает сильная боль и появляется характерный хруст.
Остеохондропатия грудного отдела позвоночника
Остеохондропатия грудного отдела позвоночника – это в большинстве случаев юношеский кифоз, который на ранней стадии проявляется выраженной степенью сутулости. В период бурного роста в подростковом возрасте в определённый момент начинается асептический некроз костной ткани, в результате чего позвонки принимают клинообразную форму и дают выраженное искривление.
Подросток начинает жаловаться на боли в области спины, которые локализуются между лопатками. Затем появляется повышенная утомляемость, мышечная слабость, снижение жизненного объема легких. По мере формирования патологического кифоза подросток утрачивает возможность выпрямлять спину. При положении лежа на спине ощущается сильный дискомфорт.
У взрослого человека данная форма остеохондропатии не встречается. Деформация грудного отдела позвоночника может развиться после травмы спины, перенесенной хирургической операции по резекции межпозвоночного диска, на фоне туберкулёза костной ткани и т.д.
Остеохондропатия поясничного отдела позвоночника
Остеохондропатия поясничного отдела позвоночника может развиваться у людей, занятых тяжелым физическим трудом. К факторам риска можно отнести:
курение и употребление алкогольных напитков – это значительно ухудшает микроциркуляцию крови и способствует склерозу замыкательных пластинок, разделяющих между собой тела позвонков и фиброзные кольца межпозвоночных дисков;
избыточная масса тела, создающая повышенную амортизационную нагрузку на ткани позвоночника;
неправильную постановку стоп (косолапость или плоскостопие), которая провоцирует неправильное положение костей таза и искривление поясничного отдела позвоночника;
деформирующий остеоартроз тазобедренного или коленного сустава;
занятия тяжелой атлетикой;
наследственная или генетическая предрасположенность к дисплазии хрящевой ткани или остеомаляции.
Болезнь на начальной стадии проявляется постоянно присутствующими тянущими болями в области поясницы. В утренние часы появляется ощущение скованности, сложно совершать наклоны и повороты туловища. По мере развития деструкции тканей позвонка и межпозвоночного диска нарушается полностью подвижность, наблюдается компрессия корешковых нервов, что дает сильный болевой синдром, распространяющийся на нижние конечности.
Симптомы остеохондропатии позвоночника
Клинические симптомы остеохондропатии позвоночника зависят от формы патологии, её локализации и степени развития. На начальной стадии возникает острая боль и ограничение подвижности. Постепенно, в течение 14 – 20 дней эти симптомы стихают. Проявления болезненности уменьшаются, но начинает нарастать мышечная слабость.
На второй стадии, когда острые процессы асептического невроза тканей уже стихли, появляется деформация позвоночного столба. Это может проявляться в разных вариантах его искривления.
При визуальном осмотре врач может выявить выступание остистых отростков, уменьшение промежутков между ними, болезненность при пальпации. Обращает на себя внимание неравномерное развитие мышц в паравертебральной зоне. Также могут присутствовать ограничение амплитуды подвижности, деформация спины, поясницы, шеи или воротниковой зоны.
Для дифференциальной диагностики необходимо сделать рентгенографические снимки и анализы крови на определение ревматоидных факторов. Таким образом можно исключить компрессионные переломы тел позвонков и развитие болезни Бехтерева.
Лечение остеохондропатии позвоночника
Начинать лечение остеохондропатии позвоночника можно только после проведения полной дифференциальной диагностики. Затем необходимо по мере возможности устранить действие патогенных факторов, которые спровоцировали развитие асептического невроза костной и хрящевой ткани.
Для лечения применяются методы этиотропного воздействия только в том случае, если некроз тканей спровоцирован инфекционным поражением. Во всех остальных случаях целесообразно применять методики, направленные на восстановление микроциркуляции крови и лимфатической жидкости, усиления работоспособности мышечного каркаса и т.д.
В нашей клинике мануальной терапии применяются только безопасные и передовые методы лечения и реабилитации пациентов с остеохондропатией тканей позвоночника. Начинается лечение с восстановления микроциркуляции крови и лимфатической жидкости. Для этого пациенту назначается курс остеопатии. Затем с помощью массажа восстанавливается эластичность мягких тканей. Усиливается проницаемость клеточных мембран, устраняется повышенный мышечный тонус.
Запустить процессы регенерации поврежденных тканей можно с помощью рефлексотерапии – воздействия на биологически активные точки на теле человека. При этом активизируются скрытые резервы.
Лечебная гимнастика и кинезиотерапия позволяют восстановить подвижность и усилить мышечный каркас спины, поясницы, шеи и воротниковой зоны. При необходимости применяется электромиостимуляция и лазерное воздействие. Также активно используются методы физиотерапии.
Если вам необходимо пройти курс лечения или реабилитации после перенесенной остеохондропатии позвоночника, то вы можете обратиться на прием в нашу клинику мануальной терапии. Первичная консультация вертебролога бесплатная. В ходе неё доктор поставит диагноз и расскажет о том, как правильно проводить лечение и восстановление.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник