Народные средства при лечении кардиомиопатии
Народное лечение кардиомиопатии
Рецепты, которые мы вам предлагаем могут быть весьма полезны, т.к. многие травы способны восстанавливать тонкие механизмы в работе человеческого организма.
- Калина. Плоды калины известны своим специфическим вкусом и запахом, который указывает на большое количество эфирных масел в составе. А еще она богата витаминами, минералами (в частности цинком и железом), органическими кислотами, пектинами. Не заваривайте ее, а ешьте по 100г плодов ежедневно. При термической обработке калина теряет полезные свойства. Будьте внимательны: большое количество витамина К в составе калины способно стимулировать свертывание крови, что ведет к образованию тромбов. Ешьте ее умеренно, не употребляйте плоды, если у Вас есть варикозное расширение вен, стенокардия или был инфаркт, протезирован сердечный клапан. Семена льна. Семя льна богато органическими кислотами, которые окажут благотворное влияние на клетки сердца. 1 столовую ложку льняных семян залейте 1 литром кипятка, настаивайте на водяной бане около часа (50 минут), процедите. Пейте лекарство по половине стакана в течение всего дня, равномерно распределив весь объем.
Кардиомиопатия — лечение народными методами. Рецепты лечения
выпускной альбом одинцово
madcat-studio.ru
Кардиомиопатия — лечение народными средствами. Кардиомиопатия — симпотомы
На этой странице вы найдёте все о «Кардиомиопатия». Описание, симптомы, лечение и многое другое. На этой странице собраны все матиреалы сайта о «Кардиомиопатия». Статьи и народные рецепты лечения которые были присланы нашими пользователями. Домашнее лечение заболевания.
Лечение народными средствами кардиомиопатии
Кардиомиопатия — это патологическое изменение сердечной мышцы, характеризующееся нарушением работы сердца и не являющееся результатом других заболеваний сердца (миокардита, перикардита, пороков сердца и т.д.).
Причины кардиомиопатии
Наиболее частыми причинами кардиомиопатии являются наследственность, инфекции, амилоидоз. Имеются данные о том, что воздействие алкоголя на миокард также может привести к возникновению кардиомиопатии.
Симптомы кардиомиопатии
Длительное время пациента может ничего не беспокоить. В большинстве случаев первые симптомы кардиомиопатии появляются у пациентов зрелого возраста. Основными признаками кардиомиопатии являются: одышка при физической нагрузке и в покое, быстрая утомляемость, головокружения, обморочные состояния, приступы стенокардии, ощущение сердцебиения и перебоев в работе сердца, боли в правом подреберье, отеки ног. В ряде случаев единственным проявлением кардиомиопатии является внезапная сердечная смерть.
Виды кардиомиопатии
Данное заболевание подразделяется на группы с учетом изменений в сердце: дилатация, гипертрофия, рестрикция.
Дилатация – это расширение полости сердца. При этом у сердечной мышцы снижается способность к сокращению.
Гипертрофия – утолщение стенок сердца, при котором нарушается расслабление сердечной мышцы.
Рестрикция – жесткость сердечной мышцы, приводящая к недостаточному расслаблению сердца.
В соответствии с этим выделяют дилатационную кардиомиопатию, гипертрофическую кардиомиопатию, рестриктивную кардиомиопатию.
Сердце поражается дилатационной кардиомиопатией чаще всего у мужчин 30-45 лет. Но также может выявляться и у детей. Дилатационная кардиомиопатия у детей встречается намного реже, чем гипертрофическая, но эта форма не менее опасная (смертность детей с дилатационными кардиомиопатиями составляет около 30% в первые 6 мес после рождения). Основными осложнениями данного недуга являются сердечная недостаточность, мерцательная аритмия и образующиеся внутри сердца тромбы, которые могут отрываться и закрывать просвет артерий (тромбэмболия). Для установления диагноза проводят ЭКГ, эхокардиографию, рентгенографию грудной клетки, коронарографию.
В случае гипертрофической кардиопатии утолчаются стенки сердца. Различают обструктивную кардиомиопатию и необструктивную. При обструктивной кардиомиопатии суживается отверстие, через которое кровь из сердца поступает в аорту. При гипертрофической кардиомиопатии у детей сердечная дисфункция проявляет себя уже с раннего возраста. Опасность этого заболевания связана с высокой частотой внезапной смерти. Предрасполагающие к этому факторы: молодой возраст больного, наличие эпизодов внезапной смерти среди родственников, нарушение ритма сокращения сердца, раннее проявление признаков кардиомиопатии.
Рестриктивная кардиомиопатия встречается крайне редко. Первичное поражение сердца наблюдается при эндомиокардиальном фиброзе, эозинофильной эндокардиальной болезни. Вторичная кардиомиопатия встречается как осложнение таких заболеваний как: гемохроматоз, амилоидоз, саркоидоз, склеродермия. Осложнения такие же, как и при дилатационной форме: аритмии, сердечная недостаточность, тромбэмболия. Достаточно высока смертность от этого вида кардиомиопатии (в течение 2 лет 35-50%).
Лечение кардиомиопатии
Лечение кардиомиопатии дилатационной формы нацелено на устранение сердечной недостаточности либо предотвращение осложнений. Для этого необходимо снизить артериальное давление используя ингибиторы АПФ. Применять можно любой препарат из этой группы, но чаще всего используется эналаприл. Дозировку подбирают индивидуально (чаще в пределах 2,5-40 мг в сутки в один или два приема). Индивидуальная чувствительность, реакция артериального давления, побочные эффекты: все влияет на выбор препарата. Лечение начинают с низких доз препарата, к примеру, метопролол 12,5 мг дважды в день.
Независимо от какого заболевания развилась сердечная недостаточность обязательно назначают мочегонные препараты. Их эффект определяется под контролем веса больного (желательно ежедневно), содержания ионов в крови, измерением количества мочеиспускания.
Народное лечение кардиомиопатии лишь незначительно улучшает самочувствие. Оно направлено на то же, что и традиционная медицина: борьба с сердечной недостаточностью, аритмиями, тромбобразованием. Из-за плохого прогноза лечение дилатационной кардиомиопатии заболевания заключается в проведении трансплантации сердца.
Лечение гипертрофической кардиомиопатии ставит целью улучшение функции сокращения левого желудочка. Чаще применяют верапамил в дозировке от 240 мг в сутки или дилтиазем (120 мг в сутки и выше). К тому же применяются бета-блокаторы. Препараты способствуют уменьшению числа сердечных сокращений, препятствуют перебоям ритма сердца. Для лечения кардиомиопатии данного вида рекомендовано применение кардиостимулятора.
Лечение кардиомиопатии рестриктивной формы затрудняется из-за поздней обращаемости больных, стертости симптомов кардиомиопатии, отсутствия надежных методов лечения, приводящих к излечению. Пересадка сердца может быть неэффективна из-за точно такого же поражения трансплантированного сердца. При вторичной кардиомиопатии, а также приишемической кардиомиопатии основным моментом является лечение главного заболевания, например при саркоидозе назначаются кортикостероиды.
Народное лечение кардиомиопатии
Народная медицина должна быть направлена на борьбу с сердечной недостаточностью, нарушениями сердечного ритма, повышенным давлением. Лечение народными средствами кардиомиопатии представлено в следующих рецептах:
Рецепт. Лечение сердечной недостаточности калиной обыкновенной. Чтобы получить настой калины обыкновенной нужно взять по одной столовой ложке ягод и меда, туда же добавить стакан кипятка. Дать настояться около часа. Пить настой нужно до употребления пищи не реже двух раз в сутки по полстакана. Продолжительность терапии — месяц. В течение года лечение необходимо повторять каждые три месяца.
Рецепт. Пустырник пятилопастный для лечения сердечной недостаточности. Для приготовления настоя: к 0,5 литрам кипятка добавляют 30г травы. Выдерживать в течение часа, профильтровать (можно использовать марлю). Принимать нужно по трети стакана не реже трех раз в сутки. Для приготовления настойки берут полтора стакана спирта (70-градусного), засыпают траву (2 столовые ложки) и прячут в теплое место на неделю. Полученный раствор фильтруют через марлю. Употребляют по 25 капель три раза в сутки.
Рецепт. Календула поможет в лечении сердечной недостаточности. В емкость насыпать соцветий календулы (2 чайные ложки) и залить 0,5 л крутого кипятка. Оставляют на час. Для лечения пьют по полстакана каждые 6 часов.
Рецепт. Чеснок при слабости сердечной мышцы. Чеснок столочь в кашицу, добавить столько же меда. Плотно закрывают и оставляют в темноте на неделю, иногда помешивают. Пьют столовую ложку незадолго до приема пищи. Особенно хорош рецепт в случае ишемической кардиомиопатии.
Рецепт. При слабости сердечной мышцы поможет зверобой. 100г высушенной дробленой травы заливают 2000мл воды, ставят на огонь и как только закипает, накрывают крышкой и держат на огне еще 10 минут. Оставляют на час, затем сливают через марлю, добавляют 200г меда и хорошо перемешивают. Распределяют по бутылкам. Хранят настой в холодильнике в закупоренном виде.
Рецепт. Эфедра двухколосковая (кузьмичева трава) при нарушениях сердечного ритма. Приготовить отвар. В емкость поместить около 100г дробленой эфедры, налить 400 мл воды и нагревать на небольшом огне (при кипении) до испарения половины всего получившегося объема, слить через марлю. Употреблять нужно столовую ложку незадолго до приема пищи.
Рецепт. Мята перечная, как средство лечения перебоев сердечного ритма. Высушенные размельченные листья (чайную ложку) залить с 200 мл кипятка и оставить ненадолго в теплом месте. Сцедить через марлю. Пить нужно в утренние часы до употребления пищи. Настой употреблять каждый день, не пропуская, в течение длительного времени.
Рецепт. Сбор для лечения аритмий. Для приготовления настоя нужны: плоды фенхеля, корень валерианы, листья мяты перечной, цветки ромашки аптечной, плоды тмина. Все перемешать и добавить 0,5 л кипятка. Поместить в плотно закрытую емкость и оставить на 3 часа, затем слить через марлю. Пить нужно вечером по одному стакану.
Рецепт. Магнолия крупноцветная для снижения давления. Нужно взять свежие размельченных листьев магнолии (100г), добавить 0,5л спирта и оставить на неделю в темном теплом помещении. Слить через марлю. В небольшом количестве воды разводят 10 капель настойки и каждые шесть часов принимают внутрь.
Рецепт. Общеукрепляющее средство при болезнях сердца. Чтобы приготовить состав нужно 10г листьев петрушки, литр сухого красного или белого натурального вина, около 40 мл винного уксуса. Все смешивают, ставят на небольшой огонь и кипятят около 10 минут. Сюда же добавляют 300г меда и кипят еще в течение 4-5 минут. Распределяют по бутылкам, плотно закрывают, после охлаждения ставят в холодильник. Для лечения пьют по 20 мл каждые 5 часов.
Больному кардиомиопатией нужно обеспечить покой (физический и эмоциональный). Необходимо оградить пациента от стрессовых ситуаций, поправить режим питания (ограничить потребление жирной, соленой пищи). Учитывая, что больные с поражением сердца часто недосыпают, можно также использовать сборы успокаивающего и снотворного действия. Вовремя начатое лечение народными средствами кардиомиопатии вместе с традиционным лечением зачастую приводят к хорошим результатам.
Окт 1, 2011 SheUkrop
Популярное, узнать подробнее:
Жирный блеск лица убираем соком алоэ
Источник
Дилатационная кардиомиопатия как правило возникает без видимой причины и вскоре начинает казаться приговором – причины возникновения неизвестны, лечение преимущественно симптоматическое, состояние постепенно ухудшается, прогноз неутешительный.
Что может предложить современная медицина для лечения кардиомиопатии?
Мало кому известно, что современная медицина может предложить нечто большее, чем поддерживающая терапия, и у пациентов с кардиомиопатией есть реальный шанс не только остановить развитие болезни, но в значительной степени улучшить свое самочувствие и вернуть себе удовольствие от жизни.
Как лечить дилатационную кардиомиопатию?
До недавнего времени единственным радикальным способом лечения дилатационной кардиомиопатии была пересадка сердца. Из-за несовершенства системы донорства органов и небольшого числа клиник и специалистов, занимающихся трансплантацией органов, таких операций в России делается крайне мало – за 25 летнюю историю отечественной трансплантологии было пересажено всего около 350 сердец. Нуждающихся же в донорском сердце пациентов гораздо больше.
При этом лечение за рубежом стоит астрономических денег и тоже зависит от наличия подходящего донора. Поэтому время ожидания нового сердца зачастую превышает срок жизни пациента, несмотря на проводимую лекарственную терапию.
Есть ли альтернативный метод лечения?
Однако в настоящее время медицина может предложить альтернативный выход – улучшить состояние пораженного миокарда (сердечной мышцы), используя собственные возможности организма пациента. Такую возможность дает лечение стволовыми клетками.
Умные клетки
При дилатационной кардиомиопатии сердечная мышца становится “дряблой” и истонченной, из-за чего полости сердца увеличиваются в размерах и орган все хуже справляется со своей основной функцией – перекачиванием крови. В результате этого ухудшается кровоснабжение всех органов. Кроме того, из-за замедления кровотока в тканях и полостях тела скапливается излишняя жидкость, что проявляется выраженными отеками и одышкой.
Как остановить патологические изменения в миокарде и улучшить состояние?
Затормозить патологические изменения в миокарде и улучшить его состояние и функции позволяет введение мезенхимальных стволовых клеток. Эти клетки не обладают признаками какой-либо определенной ткани организма, являясь “универсальными”. Они обладают двумя важнейшими особенностями – возможностью к размножению с сохранением этой универсальности и способностью развиваться в клетки разных тканей, таких как сердечная мышца, соединительная ткань, сосуды и нервы, необходимые для всестороннего восстановления поврежденного органа.
Эти особенности стволовых клеток позволяют использовать их в лечении ряда заболеваний, в том числе дилатационной кардиомиопатии. Такое лечение включает несколько этапов.
Первый этап лечения: обследование
Сначала пациента подвергают всестороннему обследованию, чтобы точно выяснить, подходит ли ему терапия стволовыми клетками и каких можно ожидать результатов. Когда обследование завершено, у человека в амбулаторных условиях забирают небольшой образец костного мозга или жировой ткани и выделяют из него мезенхимальные стволовые клетки.
Второй этап лечения: стволовые клетки
Затем полученные клетки на срок от двух до четырех недель помещают в инкубатор для получения нужного их количества: для лечения необходимо не менее 100 миллионов клеток плюс некоторое их число консервируют (замораживают при температуре жидкого азота) и сохраняют в криобанке на случай повторной терапии в будущем.
Третий этап лечения: превращение в кардиомиобласты
После выращивания в инкубаторе у части клеток с помощью стандартизованных химических стимулов вызывают частичную дифференцировку – превращение в кардиомиобласты (предшественники мышечных волокон сердца, сохраняющие частичную универсальность).
Четвертый этап лечения: ввод клеток
Полученную в итоге смесь необходимого количества мезенхимальных стволовых клеток и кардиомиобластов вводят пациенту внутривенно. С током крови эти клетки попадают в сердце, распознают повреждение (такая способность заложена во всех стволовых клетках) и начинают работу.
Что происходит с клетками?
Сначала клетки интенсивно размножаются – через небольшой промежуток времени их количество измеряется триллионами. Затем они начинают развиваться в необходимые для компенсации повреждений ткани. Особенно интенсивно происходит рост новых сосудов, снабжающих миокард кровью.
В течение этого процесса введенные клетки выделяют специфические сигнальные молекулы, которые активируют собственные стволовые клетки сердца, мобилизуя их на борьбу с заболеванием.
Результат процедуры ввода стволовых клеток и кардиомиобластов
В результате этого повышается прочность, эластичность и работоспособность сердечной мышцы, что видно по улучшению таких показателей как конечные систолический и диастолический объемы камер сердца, фракция выброса и усвоение кислорода миокардом.
Субъективно это проявляется улучшением общего состояния, уменьшением отеков и одышки, повышением работоспособности и, как следствие, возможностью вести более полноценную жизнь.
Редакция благодарит московскую Клинику стволовых клеток “Новейшая медицина”.
Источник
Что такое «брадикардия»?
Урежение частоты сердечных сокращений (ЧСС) ниже установленной нормы (60 ударов в минуту) называют «брадикардия». Она может встречаться как у здоровых людей, так и у пациентов с различными патологиями. В сравнении с тахикардией (учащением пульса более 90 ударов в минуту), брадикардия встречается реже. Она характерна для людей старше 60 лет, поскольку заболевания сердца чаще встречаются именно в этом возрасте.
ЧСС обычно соответствует пульсу, так как при каждом выбросе крови в аорту под давлением происходят ритмичные колебания стенок артерий.
Какой пульс нормальный?
У взрослых частота пульса должна составлять 60–90 ударов в минуту (уд/мин), для детей нормальные показатели ЧСС зависят от возраста. Так, у малышей до года ЧСС колеблется в пределах 100–170 уд/мин. По мере взросления ребенка показатели нормальных величин пульса постепенно уменьшаются. К 12–15 годам частота сердечного ритма в покое должна приближаться к 70–90 ударам в минуту.
Как измерить пульс?
Пульс можно измерить, прощупав артерии, которые расположены неглубоко к поверхности кожи, и когда возможно их прижатие к костям. Тогда кончиками пальцев можно почувствовать движение стенки сосуда (рис. 1). Оно возникает при каждом сердечном сокращении. Пульс измеряют на следующих артериях: височной, сонной, плечевой, лучевой (на запястье), бедренной, подколенной, тыльной артерии стопы, задней большеберцовой (в области лодыжки стопы).
 Рисунок 1. Как измерить пульс Источник: МедПортал
Рисунок 1. Как измерить пульс Источник: МедПортал
Причины брадикардии
Урежение сердечного ритма может возникать не только при поражениях сердца, но и при внесердечных патологиях. Среди распространенных причин уменьшения ЧСС:
- ишемическая болезнь сердца, пороки сердца, атеросклеротический кардиосклероз, инфаркт, миокардиты, кардиомиопатии, перикардит;
- желтуха и почечная недостаточность, при которых токсины замедляют выработку импульсов сердечных сокращений;
- болезни соединительной ткани (ревматизм, ревматоидный артрит, склеродермия, красная волчанка);
- гипотиреоз — снижение функции щитовидной железы;
- инфекции (дифтерия, боррелиоз, сифилис, токсоплазмоз, вирусные гепатиты и прочее);
- нарушение электролитного состава крови — снижение уровня калия и повышение кальция;
- повышение внутричерепного давления при опухолях головного мозга, инсульте, травмах, пороках развития;
- лимфогранулематоз, миеломная болезнь, амилоидоз, саркоидоз, гемохроматоз — состояния, при которых возможно поражение миокарда.
Нередко возникают лекарственные брадикардии. Это происходит на фоне приема или при передозировке бета-блокаторов, сердечных гликозидов, блокаторов кальциевых каналов, антиаритмических средств.
На ЧСС влияет работа нервной системы: парасимпатическая уменьшает частоту сердечных сокращений, а симпатическая — увеличивает. Рефлекторные брадикардии возникают в результате влияния парасимпатической нервной системы на синусовый узел. Причинами таких брадикардий могут быть:
- болезни нервной системы;
- патология ЖКТ (язвенная болезнь желудка и двенадцатиперстной кишки, холецистит, желчнокаменная болезнь);
- заболевания пищевода и диафрагмы;
- пониженная температура тела, переохлаждение;
- удар в верхнюю часть живота (вплоть до остановки сердца);
- надавливание на глазные яблоки или шею в зоне сонной артерии;
- кашель, рвота.
При урежении сердечного ритма артериальное давление (АД) может быть нормальным, повышенным и пониженным.
Брадикардия при высоком давлении — нечастое явление. Оно опасно остановкой дыхания, потерей сознания, риском тромбообразования, недостаточностью кровоснабжения мозга и сердца с развитием инсульта и инфаркта. Сочетание гипертонии и брадикардии требует особых подходов в лечении, чтобы не усугубить урежение ритма.
Для новорожденных (особенно недоношенных) брадикардия может возникать на фоне апноэ — остановки дыхания более чем на 20 секунд (рис. 2). Это происходит из-за незрелости нервной и мышечной ткани новорожденного.
 Рисунок 2. Брадикардия и апноэ у младенцев. Источник: МедПортал
Рисунок 2. Брадикардия и апноэ у младенцев. Источник: МедПортал
Кто в группе риска?
Ведущий фактор риска брадикардии — пожилой возраст, при котором частота поражения ткани сердца выше, чем у молодых. В группу риска по брадикардии также попадают:
- гипертоники;
- люди с избыточной массой тела, которые ведут малоподвижный образ жизни;
- курящие и злоупотребляющие алкоголем;
- люди с частыми или длительными психоэмоциональными стрессами;
- пациенты с сахарным диабетом второго типа.
Классификация брадикардии
Работа сердца невозможна без нормального функционирования проводящей системы. Это особые мышечные волокна, которые формируют узлы и пучки и обеспечивают координированное сокращение предсердий и желудочков сердца. Генерируется ритм в норме с частотой 60–90 в минуту в синусовом узле (СУ), который расположен в правом предсердии. По межузловым пучкам электрический импульс проводится к предсердно-желудочковому узлу (атриовентрикулярному — АВ), расположенному в межпредсердной перегородке. От АВ узла импульс поступает непосредственно к мышцам, которые обеспечивают сокращение желудочков сердца.
В зависимости от механизма возникновения брадикардия бывает:
- Синусовая. Связана с замедлением выработки импульса в самом синусовом узле (рис. 3).
- Синоатриальная, при которой блокируется передача импульса от СУ к предсердиям.
- Атриовентрикулярная, когда происходит блокада передачи возбуждения в АВ узле.
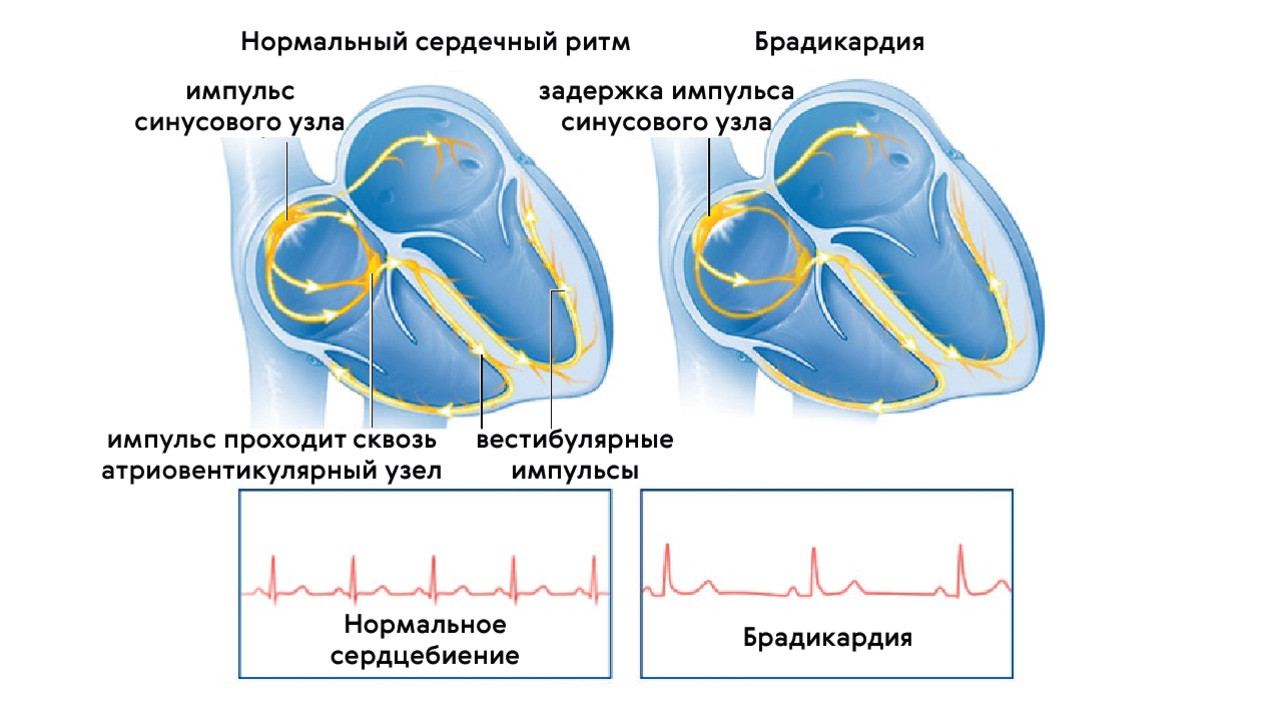 Рисунок 3. Развитие синусовой брадикардии. Источник: mayoclinic.org
Рисунок 3. Развитие синусовой брадикардии. Источник: mayoclinic.org
Брадикардия может быть патологической и физиологической — урежение сердечного ритма характерно для молодых спортсменов и для периода сна. Патологическая брадикардия бывает:
- острой и хронической;
- с симптомами и без клинических проявлений;
- кардиальной и внекардиальной (в зависимости от причин).
Чем опасна брадикардия?
Уменьшение ЧСС может вызвать сердечную недостаточность, хронические приступы брадикардии, образование тромбов.
Сердечная недостаточность
Развивается редко, когда снижение ЧСС значительное (менее 40 в минуту). Брадикардия приводит к недостаточному сердечному выбросу, а это значит, что сердце больше не может снабжать кислородом все органы и системы организма на должном уровне. При этом в первую очередь страдает головной мозг и само сердце. Также возрастает риск развития ИБС и инфаркта миокарда, возможно возникновение обмороков и остановка сердца.
Образование тромбов
При длительной или часто возникающей брадикардии с нерегулярным ритмом в результате замедления движения кровотока в камерах сердца происходит сгущение крови и постепенное образование тромбов. При их попадании в сосуды головного мозга или сердца возникают инсульты и инфаркты.
Хронические приступы брадикардии
Когда причину брадикардии установить и устранить не удается, возникают приступы, которые снижают качество жизни и сложно поддаются коррекции. Во время приступа пациента беспокоит слабость, головокружение, снижение работоспособности. Иногда возможны обмороки.
Симптомы брадикардии
Проявления брадикардии вызваны недостатком кровоснабжения жизненно важных органов: головного мозга, сердца и легких. Брадикардия может проявляться (рис. 4):
- снижением АД;
- предобморочными состояниями и потерей сознания;
- головокружением, головной болью;
- быстрой утомляемостью;
- болью в груди;
- одышкой и плохой переносимостью любых физнагрузок;
- бледностью кожи.
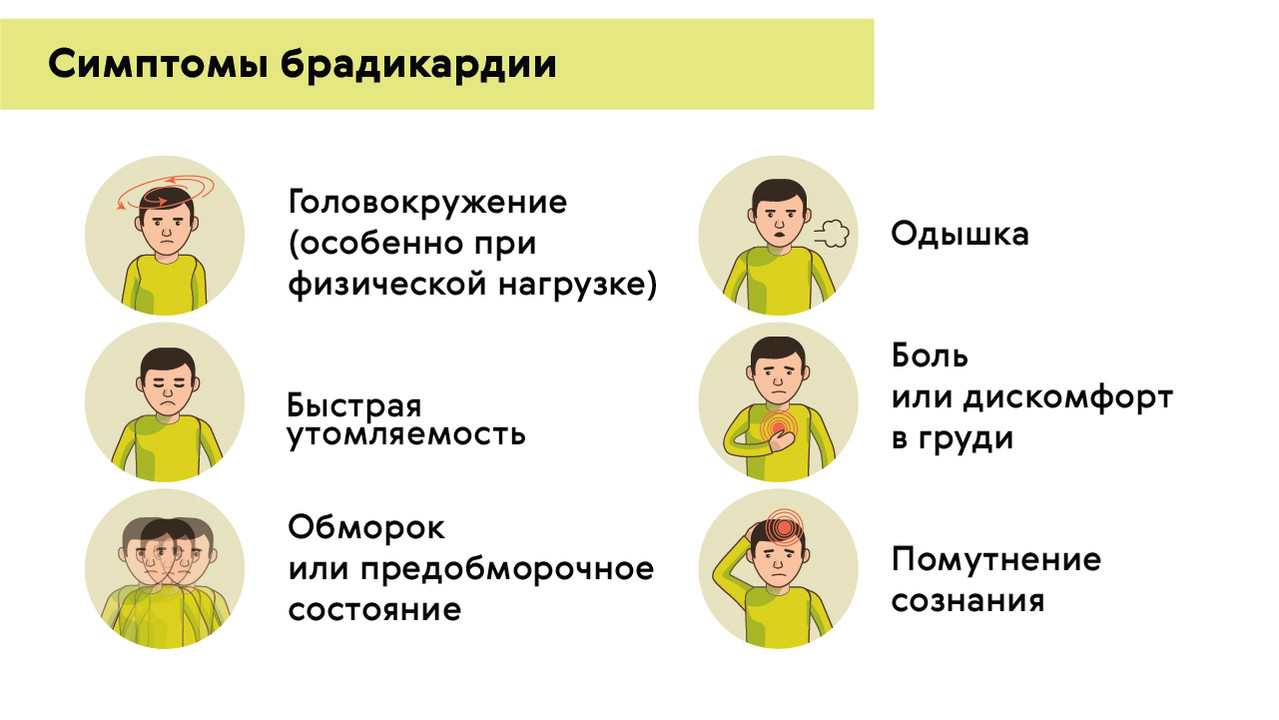 Рисунок 4. Симптомы брадикардии. Источник: МедПортал
Рисунок 4. Симптомы брадикардии. Источник: МедПортал
Когда обратиться к врачу?
При наличии симптомов брадикардии и пульса менее 60 ударов в минуту нужно обратиться к терапевту или кардиологу. Врач определит причины такого состояния и назначит эффективное лечение.
Не всякая брадикардия проявляется симптомами. Тем не менее, низкие показатели пульса игнорировать нельзя. Неоднократное урежение ЧСС — «первый звоночек», который заставит своевременно диагностировать заболевания сердца и внесердечную патологию, предупредить развитие опасных осложнений.
Диагностика брадикардии
Дифференцировать физиологическую или патологическую брадикардию может только врач. Для этого он использует несколько методов диагностики.
Аускультация
Простой метод диагностики — выслушивание сердца с помощью фонендоскопа. Аускультация сердца позволяет не только определить редкий ритм, но и заподозрить определенные заболевания сердечно-сосудистой системы.
Электрокардиография
ЭКГ — метод инструментальной диагностики сердца, который регистрирует не только ЧСС, но и помогает диагностировать кардиальные причины брадикардии (ишемию и инфаркт миокарда, патологию синусового узла, АВ блокады). Это важно для эффективной терапии. В отдельных случаях необходимо суточное мониторирование ЭКГ — холтеровское исследование.
Фонокардиография
Фонокардиография (ФКГ) — метод аппаратной диагностики звуковых явлений, которые создаются при работе сердца. Исследование проводят совместно с ЭКГ. При этом оценивают тоны сердца, которые создаются при работе клапанов, а также дополнительные шумы.
Для диагностики причин брадикардии врач также может назначить:
- ЭхоКГ — ультразвуковое исследование сердца;
- анализ крови на маркеры поражения сердечной мышцы (тропонины, креатинкиназу);
- исследование показателей воспаления (С-реактивного белка, ревмопроб, маркеров коллагенозов);
- анализ крови на показатели работы щитовидной железы (ТТГ, Т4, Т3);
- исследование электролитов крови (калия, магния, кальция, натрия);
- биохимическое исследование крови (глюкоза, билирубин, холестерин, креатинин и др.).
Лечение брадикардии
Не всякая брадикардия требует назначения терапии. Только врач может определить необходимость лечения, исключив физиологические причины урежения сердечного ритма.
Консервативное лечение
Для консервативного лечения используют:
- холиноблокаторы — лекарственные средства, которые препятствуют влиянию на сердце парасимпатической нервной системы;
- аналоги адреналина — препараты, стимулирующие ЧСС;
- антиаритмические средства.
Лечение проводят таблетированными препаратами и инъекциями. Их врач может назначать эпизодически во время приступов и длительно.
Хирургическое лечение
В случаях, когда консервативное лечение неэффективно либо есть поражение проводящей системы сердца, показано хирургическое лечение — установка электрокардиостимулятора (ЭКС). Это электронное устройство, которое имплантируется подкожно в левую подключичную область и задает необходимый ритм сердцу через электроды (рис. 5). ЭКС не только стимулирует импульсы для сокращения сердца, но и контролирует его естественную электрическую активность.
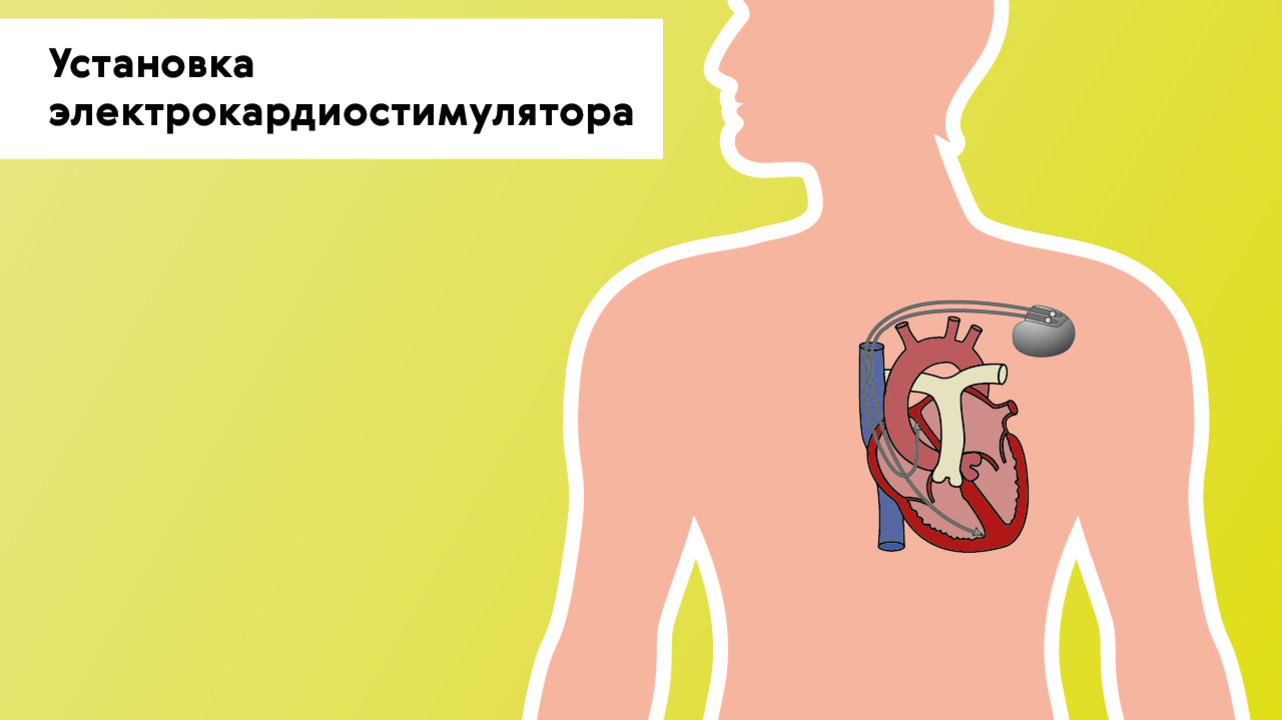 Рисунок 5. Установка электрокардиостимулятора при брадикардии. Источник: МедПортал
Рисунок 5. Установка электрокардиостимулятора при брадикардии. Источник: МедПортал
Лечение народными средствами
Для лечения брадикардии в домашних условиях в основном применяют настои трав, которые снижают тонус парасимпатической нервной системы, усиливают сокращения миокарда, поддерживают давление. Это китайский лимонник, татарник, бессмертник, тысячелистник, грецкие орехи, смесь лимона, меда и чеснока и другие.
Важно! Лечение народными средствами нужно проводить очень осторожно и только после консультации с врачом. Оно возможно при легких степенях брадикардии (ЧСС не менее 40), при отсутствии осложнений и таких проявлений, как обмороки, одышка, головокружения, боли в груди.
Профилактика
Для предупреждения осложнений брадикардии нужно как можно раньше обратиться к специалисту в случае уменьшения пульса и ЧСС менее 60, пройти полноценное обследование для выявления причин состояния. Не менее важно строго следовать рекомендациям врача по лечению эпизодической или длительной брадикардии.
Для профилактики брадикардии необходимо придерживаться образа жизни, снижающего риск болезней сердца:
- отказаться от курения, употребления алкоголя;
- полноценно питаться: ограничить животные жиры, соль, калорийность пищи должна соответствовать энергетическим затратам;
- снижать лишний вес при его избытке;
- избегать нервных стрессов;
- нормализовать давление.
Заключение
Какая бы ни была брадикардия: физиологическая или связанная с болезнями, с симптомами или без них, нужно своевременно проходить контрольные осмотры врача для качественной диагностики, лечения и предупреждения осложнений. Нельзя заниматься самолечением: это может значительно ухудшить состояние.
Источник