Люмбоишиалгия симптомы и лечение в домашних условиях
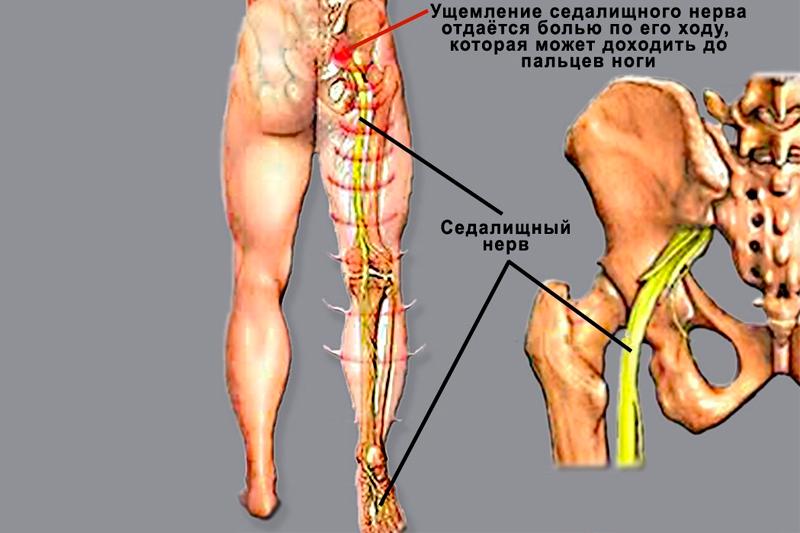
Вопрос о том, как лечить люмбоишиалгию, волнует многих пациентов, страдающих от пояснично-крестцового остеохондроза. Периодически у них начинается обострение, которое проявляется сильнейшими болями в пояснице и клиническими признаками поражения седалищного нерва. В предлагаемой вашему вниманию статье рассказано о том, как развивается синдром люмбоишиалгии и какие меры можно предпринять в домашних условиях для облегчения своего состояния. Также рассказано про современные возможности эффективного и безопасного лечения.
Перед тем, как лечить люмбоишиалгию в домашних условиях, нужно обратиться за медицинской помощью. К сожалению, подобные симптомы могут быть не только при пояснично-крестцовом остеохондрозе. Врач с помощью дифференциальной диагностики должен исключить следующие патологии:
- полиомиелит, туберкулез позвоночника и другие опасные инфекции, затрагиваются структуры позвоночго столба и спинного мозга;
- опухоли и метастазирование злокачественных новообразований;
- трещины остистых и дугообразных отростков;
- компрессионный перелом тела позвонка, в том числе и на фоне остеохондроза или остеомаляции;
- воспалительные процессы в брюшной полости – очень часто так проявляется язвенный неспецифический колит, аднексит (у женщин), развитие дисплазии предстательной железы (у мужчин) и т.д.
Не занимайтесь самостоятельной диагностикой и лечением. Если у вас присутствуют клинические симптомы, которые описаны в предлагаемом материале, как можно быстрее обратитесь на прием к врачу. Это может быть невролог или вертебролог. Если нет возможности попасть к этим специалистам, то запишитесь на прием к участковому терапевту.
В Москве вы можете прямо сейчас записаться на бесплатный прием вертебролога или невролога в нашей клинике мануальной терапии. Для этого позвоните по указанному на странице номеру телефона. Также можно заполнить форму записи на прием к врачу – её вы найдете внизу страницы. С вами свяжется администратор и согласует удобное для визита время.
Вертеброгенная люмбоишиалгия: что это и как лечить
Чаще всего у пациентов развивается вертеброгенная люмбоишиалгия, что это и как лечить рассмотрим более детально. Первое, на что стоит обратить внимание – это потенциальная причина появления болевого синдрома. Если не устранить действие патогенного фактора, то все способы лечения окажутся не очень эффективными и рано или поздно произойдет рецидив патологии.
Итак, вертеброгенная люмбоишиалгия – это комплекс клинических симптомов, включающий в себя острую жгучую боль, распространение её на область задней поверхности бедра и ограничение подвижности. Если внимательно посмотреть на внешний вид пациента, то можно заметить, что он старается перенести тяжесть тела на нижнюю конечность, которая здоровая.
Вертеброгенная люмбоишиалгия провоцируется за счет компрессионного сдавливания корешкового нерва, его ответвления, крупного нерва, пояснично-крестцового сплетения. Это негативное воздействие может оказываться за счет развития следующих патологий:
- остеохондроз пояснично-крестцового отдела позвоночго столба – дегенеративное дистрофическое разрушение хрящевой ткани межпозвоночных дисков, в результате чего может нарушаться положение тел позвонков;
- протрузия межпозвоночного диска – снижение высоты за счёт проседания внутреннего пульпозного ядра;
- разрыв или экструзия фиброзного кольца межпозвоночного диска без выхода через трещину части пульпозного ядра;
- межпозвонковая грыжа – серьезное осложнение длительно протекающего остеохондроза, которое может привести даже к параличу нижней части тела;
- плексит пояснично-крестцового нервного сплетения;
- смещение тел позвонков и межпозвоночных дисков на фоне нестабильности их положения;
- компенсаторное искривление поясничного отдела позвоночника;
- перекос и скручивание костей таза;
- спондилоартроз межпозвоночных фасеточных суставов;
- деформирующий остеоартроз подвздошно-крестцовых сочленений костей;
- синдром грушевидной мышцы.
В обязательно порядке при появлении клинических признаков люмбоишиалгии опытный врач исключает стеноз спинномозгового канала, развитие опухолей, травматическое нарушение целостности костной ткани тела позвонка и его отростков.
Существуют факторы риска, при наличии которых с высокой долей вероятности у пациента развиваются дегенеративные дистрофические изменения в позвоночном столба и окружающих его мягких тканях. Все это может провоцировать приступы люмбоишиалгии. Следует исключать из своей повседневной жизни следующие виды факторов риска:
- ведение малоподвижного образа жизни с преимущественно сидячей работой;
- тяжелый физический труд, связанный с подъемом и переносом тяжестей;
- курение и употребление алкогольных напитков (неблагоприятно сказывается на процесс кровоснабжения и микроциркуляции лимфатической жидкости в области позвоночного столба);
- неправильная организация спального и рабочего места;
- частые травмы спины;
- недостаточное употребление чистой питьевой воды в течение дня;
- заболевания эндокринной системы, например, сахарный диабет, приводящий к диабетической нейропатии и ангиопатии.
Перед началом лечения опытный доктор обязательно соберет детальный анамнез и исключит вероятность негативного воздействия подавляющего большинства существующих причин развития дегенеративных дистрофических процессов в области позвоночного столба. Не скрывайте от него важные факты, рассказывайте откровенно о привычках, образе жизни, работе, увлечениях. Среди этих фактов наверняка есть то, что поможет как можно быстрее избавить вас от мучительных болей в спине.
Как лечить люмбоишиалгию препаратами
В официальной медицине для терапии дегенеративных дистрофических процессов в области позвоночного столба применяются разнообразные фармаколочгеиские препараты. Многие из них обладают исключительно симптоматическим действием, тем самым маскируют дальнейшее разрушение тканей позвоночного столба. Частично лекарственные препараты оказывают какое-то поддерживающее воздействие на нервное волокно. Это сосудорасширяющие лекарства, витамины группы В и т.д.
С симптоматической целью назначаются в основном противовоспалительные нестероидные препарата и миорелаксанты. Первые оказывают воздействие на факторы воспалительной реакции. Они блокируют их поступление в очаг неблагополучия. В результате этого снижается степень инфильтративной отечности мягких тканей, устраняется давление на нервное волокно. Пациент чувствует облегчение боли. Но это обманчивое ощущение, поскольку при подобном воздействии в очаге травматического поражения хрящевой ткани еще больше снижается интенсивность микроциркуляции крови и лимфатической жидкости. Это не оставляет никаких шансов на регенерацию поврежденной хрящевой ткани межпозвоночных дисков.
Миорелаксанты направлены на принудительное расслабление мышечного волокна. Здесь важно понимать, что механизм чрезмерного напряжения парентеральных мышц при люмбоишиалгии обеспечивает частичную защиту мягких тканей и нервного волокна в том числе от сдавливания соседними телами позвонков.
Принудительное расслабление мышц устраняет эту компенсаторную защиту и нервное волокно оказывает практически раздавленным. Сначала это вызывает облегчение страданий, затем боль возвращается и постепенно стихает по мере отмирания пораженного корешкового нерва. И следом начинается выпадение функций, за иннервацию которых отвечал пострадавший нерв. Могут появиться неврологические симптомы: онемение, снижение мышечной силы, шаткость походки, ощущение, что мышцы ног не слушаются и т.д.
Еще одна группа фармаколочгеиские препаратов – хондропротекторы. По своим фармакокинетическим свойствам они действительно могут вызывать процессы восстановления поврежденной хрящевой ткани в крупных составах и позвоночнике. Но существует одна проблема.
Дело в том, что в очаг патологических изменений хондропротекторы нужно как-то транспортировать. С крупными суставами это решается при помощи внутрисуставного введения. А как быть с позвоночником? Стоит понимать, что главная причина разрушения хрящевой ткани межпозвоночных дисков заключается в том, что они не имеют собственной кровеносной сети. Они получают жидкость и питательные вещества благодаря диффузному обмену с окружающими тканями, паравертебральным мышцами в том числе. При нарушении процесса диффузного питания развивается остеохондроз и люмбоишиалгия.
А теперь представьте себе поочередное действие используемых лекарственных препаратов:
- сначала нестероидными противовоспалительными средствами блокируется кровоток и микроциркуляция лимфатической жидкости, что в принципе исключает возможность поступления введенных любым путем в организм человека хондропротекторов;
- затем с помощью миорелаксантов устраняется способность миоцитов сокращаться и выделять жидкость для диффузного обмена с хрящевыми тканями позвоночго столба;
- последующее ведение хондропротекторов гарантирует, что ни одного процента действующего вещества в хрящевые ткани межпозвоночного диска не проникнет, таким образом никакого лечебного эффекта пациент не получит.
Между тем, если сочетать использование хондропротекторов с методами мануальной терапии, то результат будет положительным. Но, опять же, при проведении комплексной мануальной терапии люмбоишиалгии все положительные изменения прекрасно происходят и без хондропротекторов. Выводы делать вам – стоит ли тратить деньги на эту группу фармакологических препаратов.
Настоятельно рекомендуем вам перед тем, как лечить люмбоишиалгию препаратами, узнать все существующие методики терапии, тщательно взвесить все за и против и принять правильное решение.
Как правильно лечить синдром люмбоишиалгии
Существует только один способ эффективного и безопасного лечения любого болевого синдрома – это устранение причины его возникновения. Перед тем, как лечить синдром люмбоишиалгии справа или слева, необходимо провести обследование и поставить точный диагноз. Если боль спровоцирована проседанием межпозвоночного диска, то быстро устранить все клинические симптомы поможет процедура мануального вытяжения позвоночго столба. При этом происходит увеличение межпозвоночных промежутков, расправляется хрящевая ткань дисков, запускается процесс их восстановления.
Но устранение болевого синдрома не означает полного выздоровления. Необходимо проводить комплексный курс терапии для полного восстановления повреждённых тканей. В первую очередь следует восстановить нарушенный процесс диффузного питания межпозвоночных дисков. Для этого важно улучшить микроциркуляцию крови и лимфатической жидкости, восстановить работоспособности паравертебральных мышц и улучшить эластичность хрящевой ткани межпозвоночных дисков.
В нашей клинике мануальной терапии для достижения подобных целей применяются остеопатия, массаж, физиопроцедуры, кинезиотерапия, рефлексотерапия и многие другие способы воздействия на ткани позвончого столба.
Курс лечения всегда разрабатывается индивидуально для каждого пациента. Если вам необходимо эффективное и безопасное лечение люмбоишиалгии вертеброгенного характера, то вы можете прямо сейчас записаться на бесплатный прием вертебролога в нашей клинике мануальной терапии. Воспользуйтесь специальной формой записи, расположенной ниже на странице.
Консультация врача бесплатно. Не занимайтесь самолечением, позвоните и мы поможем +7 (495) 505-30-40
Источник
Люмбоишиалгия — это болевой синдром, которому свойственно возникновение ощущений в пояснице, отдающих в одну или обе ноги. Распространяется боль в основном по ягодице, а также по задней поверхности ноги, но не достигает пальцев. Боль может быть самой разной, однако зачастую она имеет ноющий, нарастающий, жгучий характер. При этом больной обычно жалуется на чувство зябкости или жара. В большинстве случаев синдром проявляется внезапно после травмирования, резкого движения или поднятия тяжести.
Содержание статьи:
- Причины люмбоишиалгии
- Патогенез люмбоишиалгии
- Симптомы люмбоишиалгии
- Диагностика люмбоишиалгии
- Лечение люмбоишиалгии
- Прогноз и профилактика люмбоишиалгии

Болезненные ощущения у пациентов обычно возникают на фоне остеохондроза, межпозвоночных грыж, спондилоартроза. На люмбоишиалгию приходится порядка 20-30 всех патологий позвоночника. Зачастую ее диагностируют у людей в возрасте 25-45 лет.
Причины люмбоишиалгии
Появлению этого синдрома прежде всего подвержены люди с излишним весом, межпозвоночными грыжами, хроническими патологиями позвоночника, инфекционными обострениями. В группу риска входят также работники производств, которые вынуждены в течение дня переносить сильную нагрузку на позвоночник, а также люди, которые длительное время работают в одном положении тела.
Причины появления люмбоишиалгии могут быть самыми разными, однако в большинстве случаев это проявление поясничного спондилоартроза, грыжи диска и других патологических изменений позвоночника. У пожилых людей причиной заболевания становится артроз тазобедренного сустава, при котором боль отдает в поясницу. Спровоцировать патологию может также раздражение костных, связочных и мышечных структур. В этом случае у пациентов диагностируют двустороннюю болевую реакцию, определить точную локализацию которой проблематично.
В неврологии также принято выделять ряд факторов, которые могут способствовать развитию патологии. К ним относят проблемы, возникающие с позвоночником: переохлаждение области позвоночника, его возрастные изменения и травмы. Ускорить процесс развития болезненного синдрома могут хронический стресс, беременность, нарушения осанки, артриты, чрезмерные спортивные и физические нагрузки.
Патогенез люмбоишиалгии
Патогенез люмбоишиалгии напрямую связан с причиной, которая его спровоцировала. Например, синдром грушевидной мышцы обычно возникает при остеохондрозе, при котором область поврежденного межпозвоночного диска становится источником патологических импульсов. При этом нервная система пациента воспринимает такие импульсы как боль и делает все возможное для ее устранения за счет повышения тонуса мышц или обездвиживания зоны поражения. Напряжение в мышцах распространяется за пределы источника боли, затрагивает грушевидную мышцу и седалищный нерв. Из-за сокращения мышц происходит сдавливание нерва и возникает боль.
Причиной люмбоишиалгии может также стать межпозвоночная грыжа, патологические процессы при которой ведут к сужению просвета канала позвоночного столба. Это в дальнейшем приводит к сдавливанию и воспалению седалищного нерва. В результате моторные и сенсорные нервные волокна раздражаются, что провоцирует болевой синдром. Боль также появляется в результате тяжелого течения грыжи или ее осложнений.
Симптомы люмбоишиалгии
Для люмбоишиалгии характерны следующие общие симптомы:
- ограничение подвижности в поясничном отделе;
- фиксация спины в положении, при котором она слега согнута вперед;
- возникновение во время движений боли по ходу нерва;
- резкое усиление боли при внезапной перемене положения тела;
- изменение температуры и оттенка покровов ног из-за нарушения процесса кровенаполнения;
- сильная боль при попытке стать на ногу;
- боли в ноге проходят в основном по колену, ягодице, наружной поверхности бедра;
- по ходу нерва нередко возникает чувство жара, жжения, зуда или похолодания;
- боли резко усиливаются при простуде, переохлаждении, обострении хронических заболеваний, переутомлении;
- наблюдается скованность поясницы во время ходьбы, может возникнуть сколиоз;
- диагностируется симптом Минора — больной при смене положения сначала переворачивается на здоровую сторону, после чего подтягивает больную ногу.
Симптомы люмбоишиалгии могут отличаться между собой в зависимости от формы. Всего выделяют четыре формы люмбоишиалгии:
- Мышечно-скелетная
- Нейродистрофическая
- Нейрососудистая
- Невропатическая
Причиной возникновения этой формы заболевания может стать изолированный мышечно-тонический синдром, имеющий вертеброгенный характер. Болевые импульсы при этом обычно локализуются в капсулах межпозвонковых суставов, рецепторах фиброзного кольца, капсулах межпозвоночных дисков. Нередко причиной возникновения болей в области позвоночника становится патология фасеточных суставов. При этом кажется, что боль затрагивает нервные корешки и отдает в ногу, в результате чего возникает мышечный спазм. Таким образом боль становится причиной мышечного спазма, после которого она усиливается.
Мышцы при этом находятся в состоянии спазма, а боль отдает в ногу, но не доходит до стопы. По своему характеру боль существенно отличается от радикулярой, имеет ноющий характер, а также проявляется разной интенсивностью. Мышечно-скелетная люмбоишиалгия может возникнуть также из-за миофасциального болевого синдрома, который возникает в случае перегрузки ранее нетренированных мышц, суставной патологии, болезни висцеральных органов, аномалий развития. Симптомы патологии — спазмированные мышцы и болезненные уплотнения в мышцах.
Данная форма патологии возникает на фоне мышечно-тонического рефлекса. Наиболее частые ее проявления — периартроз коленного сустава, локализация боли в пояснице и ее последующее перемещение в коленный сустав. Основные отличительные признаки патологии — выраженные боли в пояснице, которые беспокоят пациента в течение нескольких лет, невосприимчивость к медикаментозному лечению, наличие на одной ноге поражения крупного сустава. У пациента с этой формой наблюдаются патологические изменения в суставах. Этим изменениям подвергаются крупные суставы: коленные, голеностопные, тазобедренные.
Развитие патологии у большинства пациентов возникает зачастую из-за переохлаждения. У больных при этом наблюдается зябкость, онемение левой или правой ноги, боли, чувство тяжести. Во время клинического осмотра врач диагностирует вегетативные нарушения, которые проявляются сухостью кожи, изменением ее окраски, отечностью в области голени. У больных также может быть диагностирован синдром псевдоэндартериита, для которого характерна бледность пальцев.
К основным клиническим проявлениям этого типа заболевания относятся:
- стреляющие боли радикулярного характера, которые отдают в икру, бедро, ягодицу, стопу, а также усиливаются при движении в поясничном отделе;
- наличие различных симптомов выпадения поврежденного корешка (выпадение или снижение сухожильных рефлексов, гипестезии, атрофии или гипотрофии мышц с формированием периферических парезов).
Обычно для постановки точного диагноза врач не ориентируется исключительно на наличие болезненных ощущений в зоне корешков. Поставить диагноз врач может при наличии симптомов выпадения поврежденного корешка. Необходимо также учитывать, что на данный вид заболевания приходится около 5% случаев.
Диагностика люмбоишиалгии
Диагностирование люмбоишиалгии начинается с клинического осмотра пациента. Во время осмотра врач проводит динамическое и статическое исследование позвоночника, проверяет состояние седалищного нерва, выявляет признаки новообразований или инфекции. Основным симптомом заболевания, на который обязательно обращает внимание невролог, является резкое усиление боли при пальпации точки выхода седалищного нерва к бедру. Во время клинического осмотра дополнительно исследуются органы брюшной полости и таза.
Наиболее точным инструментальным методом диагностики патологии по праву считается рентгенография поясничного отдела. С ее помощью удается обнаружить понижение высоты межпозвоночных дисков, гипертрофию суставных отростков, склероз замыкательных пластин, неравномерное сужение позвоночного канала.
Лечение люмбоишиалгии
Диагностикой и лечением заболевания занимаются неврологи и вертебрологи. Лечебные мероприятия по устранению боли в спине проводятся на фоне борьбы с вызвавшими ее причинами (грыжей, остеохондрозом). Если заболевание имеет острое течение, пациенту необходимо организовать качественный постельный режим: его постель должна быть упругой и жесткой. Для устранения боли врач может назначить анальгетики. В случае сильной боли, которую никак не удается устранить, прибегают к блокадам — уколам с обезболивающим непосредственно в очаг боли. Больным люмбоишиалгией также показаны местные раздражающие процедуры: растирания, отвлекающие методики, перцовый пластырь.
В острой фазе заболевания пациенту назначают следующие группы препаратов:
- Миорелаксанты для устранения спазмов в мышцах (сирдалуд, мидокалм, баклосан).
- Новокаиновые блокады вводят в область позвоночника для устранения чрезвычайно сильной боли, избавиться от которой обычные обезболивающие не помогают (дипроспан, гидрокортизон).
- Мочегонные средства для снятия отека нервных стволов (лазикс).
- Витамины группы В назначаются, чтобы улучшить проводимость нервных корешков, а также восстановить мышечные волокна (мильгамма, нейромультивит).
- Седативные препараты (реланиум, феназепам, транквилизаторы, снотворные).
- Активаторы циркуляции крови (актовегин, трентал, эуфиллин).
Дополнением к терапевтическому лечению люмбоишиалгии станет физиотерапия: лечебный сон, иглорефлексотерапия, грязевые ванны, массаж, мануальная терапия. При этом наиболее эффективным методом устранения боли считается лечебный массаж, во время которого особенное внимание уделяется воздействию на область крестца и поясницы. Систематичный массаж этой области позволяет активизировать и улучшить кровоток, замедлить развитие заболевания, восстановить в позвоночном столбе метаболизм.
Если медикаментозная терапия и физиотерапия не действуют и боль усиливается, в таком случае назначается оперативное вмешательство. Показания для проведения операции: серьезные тазовые нарушения, тяжелый болевой синдром, сдавливание спинного мозга, нижний парапарез. В большинстве случаев проводится оперативное лечение межпозвоночных грыж, в ходе которого поврежденные диски частично или полностью удаляют. По показаниям могут назначаться также дискэктомия, эндоскопическая дискэктомия, микродискэктомия.
Для уменьшения боли и предотвращения возможных рецидивов больным показано пройти курс лечебной гимнастики. Этот курс упражнений направлен на укрепление мышц, которые окружают позвоночный столб, благодаря чему удается снизить риск смещения позвонков и сделать их более устойчивыми к нагрузкам. Пациенты должны выполнять упражнения в специализированных учреждениях под контролем специалистов. Однако со временем после прохождения курса лечебной физкультуры они смогут продолжить свои занятия дома самостоятельно.
В комплекс лечебной гимнастики обязательно входят упражнения, способствующие растяжению мышц (повороты корпуса, наклоны, прогиб спины). Эффективными также считаются упражнения, направленные на восстановление подвижности тазобедренных суставов и позвоночника (приседания, махи ногами, поднятие корпуса из положения лежа). Пациентам также рекомендовано заниматься на тренажерах и йогой.
Прогноз и профилактика люмбоишиалгии
В большинстве случаев патология имеет доброкачественный характер и благоприятный прогноз. Однако плохое и несвоевременное ее лечение, а также рецидивы могут привести к нарушению обменных процессов, деформации тканей и формированию на глубине мышц узлов.
В неврологии выработан целый комплекс профилактических мер по предотвращению заболевания. Прежде всего необходимо своевременно лечить патологии позвоночника и предотвращать их развитие.
Также неврологи убедительно рекомендуют воздерживаться от продолжительной нагрузки на позвоночник, что приводит к его патологическим изменениям. Во время выполнения физических упражнений стоит избегать нагрузки на неподготовленные мышцы, а также стараться сформировать правильный мышечный корсет. Пациентам стоит заниматься укреплением правильной осанки, следить за своим весом, избегать вредных привычек. При соблюдении всех этих рекомендаций можно предотвратить заболевание или же исключить риски его рецидива.
Источник


