Лечение некроза поджелудочной железы народными средствами
Поджелудочная железа: как относительно мал этот орган, и как по-настоящему ценен и важен для качественной жизни каждого из нас. Абсолютной гармонии с миром невозможно достичь, ощутить, не обладая полноценным здоровьем.
Все мы стремимся сохранить его, сберечь свои ресурсы, как можно на дольше. К сожалению, условия жизни таковы, что многие из нас рано сталкиваются с тяжелыми заболеваниями тех или иных органов. И тогда нас настигает уныние, депрессия, опускаются руки, хаос поселяется в душе, мыслях, тревоги гнетут наше сознание.

В эти и подобные ощущения часто погружаются люди, слышащие от доктора диагноз – некроз поджелудочной железы. Насколько тяжело это заболевание, возможно ли вести привычный образ жизни, имея его за своими плечами? Сделаем попытку понять и принять информацию.
Что это за диагноз?
Как известно, поджелудочная железа задействована в процессе пищеварения, выполняя две важные функции в составе цепи органов ЖКТ (желудочно-кишечного тракта). Первая из них – это участие в процессе переваривания углеводов, белков, жиров, путем вырабатывания пищеварительных ферментов (энзимов).
Под их воздействием, непосредственно сам процесс, происходит в двенадцатиперстной кишке. Вторая функция – синтез некоторых видов гормонов, необходимых также для полноценного поддержания организма (к примеру, инсулина, участвующего, в свою очередь, в процессе попадания глюкозы в клетки человека).
Что же происходит с органом, если наметилось нарушение, как следствие происходящей атаки на него извне? Логично – он заболевает, и болезни есть разные, в зависимости от степени урона, продолжительности вреда, общего здоровья человека, его иммунитета, возраста и даже пола.
Заболевание – некроз поджелудочной железы
Это патология, ведущая к деформации органа и вместе с этим начинающимся процессом отмирания здоровых клеток поджелудочной. Толчком к развитию патологии служат ряд отрицательных факторов, имеющих свое влияние на человека.
Панкреонекроз довольно часто встречается у молодых людей, еще чаще у представительниц женского пола. Он, по сути, является осложнением от перенесенного острого панкреатита, не долеченного или, как следствие, позднего обращения больного к специалистам.
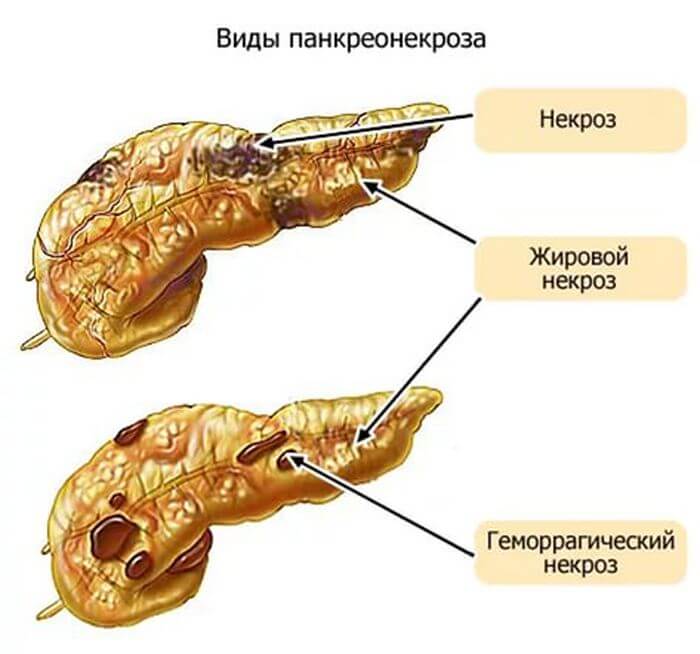
Панкреонекроз считается серьезным, тяжелым заболеванием брюшной полости, т. к. оказывает свое пагубное влияние не только на железу, но и на соседние органы пищеварительного тракта. Что такое некроз, как формируется эта болезнь, какое назначают лечение? Выше было сказано, что поджелудочная железа образует пищеварительные ферменты, они через протоки выводятся в двенадцатиперстную кишку для дальнейшего процесса переваривания.
Ежели, по каким-либо причинам, происходит закупорка этих проходов (а этом может быть из-за наличия камней желчного пузыря, из-за злоупотребления алкоголя, жирной пищей и т. д.), орган не в силах вытолкнуть панкреатический сок наружу, и он начинает скапливаться внутри и «поедать», разрушать себя. Данный процесс и получил название панкреонекроза. Различают некроз хвоста или головки поджелудочной железы. Это указывает на то, в какой части органа наблюдаются изменения, поражение.
Что же это за отрицательные факторы, каковы симптомы заболевания?
По статистике основной причиной некроза поджелудочной железы называют чрезмерное увлечение алкоголем на протяжении длительного периода времени, вторая веская причина – наличие такого попутного, провоцирующего заболевания, как желчнокаменная болезнь. Далее по списку укажем еще ряд факторов, способствующих данной болезни:
- переедание (рацион включает избыточное количество жирной, жареной пищи);
- язвенные болезни желудка и двенадцатиперстной кишки;
- как осложнение после перенесенных инфекционных или вирусных заболеваний;
- как последствие операций в брюшной области либо тяжелых травм;
- нарушение оттока секрета (при: калькулезном холецистите, дискинезии желчевыводящих путей и холангите);
- длительные стрессы, нервные напряжения, физическое истощение на фоне эмоционального;
- неграмотное употребление лекарственных препаратов без согласования с врачом;
- и пр.
Острый панкреонекроз развивается по сценарию, часто стремительному, включающему три фазы:
- Токсемия (образование токсинов бактериальной природы, не выявляющихся в крови во время анализа).
- Абсцесс (в самом органе или/и прилегающих органах).
- Загноение тканей, как органа, так и забрюшинной клетчатки.
Медицина классифицирует заболевание в зависимости от:
- Характера течения (вялотекущее или прогрессирующее).
- Степени поражения органа (очаговое или обширное).
- Типа патологического процесса (геморрагическое, отечное, функциональное, гемостатическое и деструктивное).
Симптомы
Симптомы заболевания отличаются в зависимости от разновидности патологии, продолжительности болезни, оперативности обращения к врачу за помощью, индивидуальных свойств, защитных реакций организма. Отсюда же, конечно, и разное лечение, назначаемое врачом.
Перечислим основные признаки острого панкреонекроза:
- Сильная боль, как правило, чаще, в области левого подреберья (отсюда ее ассоциация с болью сердечной. Отличить можно, приняв сидячую позу, с подогнутыми ногами к животу, боль утихает).
- Рвотные позывы и рвота долгая, без облегчения.
- Вздутие, метеоризм.
- Повышение температуры.
- Бледность либо краснота кожи.
- Боли от пальпации брюшной полости и возможное появление синеватых пятен по ее бокам.
Надо отметить, что боли могут быть не только сильными, но и умеренными, а также ощущать их можно в плечевой зоне и ниже ребер, а также могут быть и некоторые иные симптомы, в которых попытается разобраться врач.
Лечение некроза поджелудочной железы
Больному, обратившемуся с жалобами на боль в брюшной части, с явно выраженными признаками панкреонекроза, специалист ставит предварительный диагноз, основываясь на рассказанных пациентом симптомах и проведенной пальпации и внешнем его осмотре. Для более точного подтверждения диагноза врач назначает человеку ряд анализов и исследований. Обязательными будут анализы мочи и крови. И по выбору в зависимости от степени тяжести болезни, состояния больного: УЗИ, МРТ, КТ и др.
Современные технологии позволяют точно диагностировать заболевание уже на первой его фазе (при условии, конечно, что пациент вовремя обратился к врачу). Ранняя диагностика и своевременно назначенное лечение не доводят, как правило, пациента до операции.
На основе показателей анализов, исследований доктор назначает индивидуальное лечение, которое будет проходить, только в рамках стационара и будет включать: диету по схеме (либо кратковременное голодание), дезинтоксикацию, медикаментозное лечение с назначением спазмолитических, антибактериальных, антиферментных препаратов, иммуностимуляторов.
Если болезнь протекает сложно, запущена, либо есть ряд показаний, в таком случае назначается операция. Она может быть выполнена с помощью лапаротомии (через разрез в брюшной области) или лапароскопии (небольшое отверстие до 15 мм с вводом в него лапараскопа). Оба метода эффективны, выбор делает врач или консилиум специалистов.
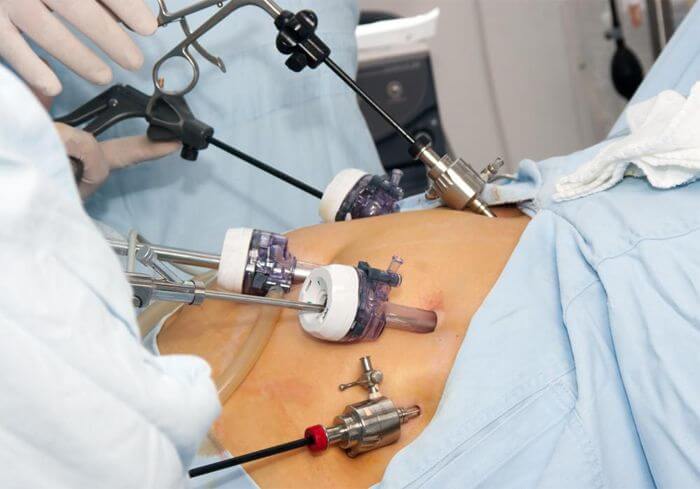
Лапароскопия поджелудочной железы
Если у пациента дошло дело до операции, он должен понимать, что как любая операция, она не проходит бесследно для здоровья, может вызывать какие-то побочные осложнения. И еще один такой печальный момент, который, озвучивается больному или его родственникам — порог смертности (40–70%), очень высокий, несмотря на современное оборудование, новейшие технологии, опыт специалистов.
Попадет ли пациент в число «счастливчиков» после перенесения операции, зависит от многих факторов. Конечно, здесь и своевременность обращения, и вовремя, правильно поставленный диагноз, и возраст больного, тяжесть болезни, сопутствующие заболевания, осложнения, охват зоны поражения и ряд прочих.
Выжившим после операции, лечения, восстановившимся, прошедшим курс реабилитации, как правило, назначается группа инвалидности. Таким людям всю оставшуюся жизнь необходимо находиться под постоянным пристальным контролем специалистов, соблюдать режим питания, диету, полностью забыть об алкоголе, других вредных привычках (курении, переедании, нездоровом рационе питания), противопоказаны нервные, эмоциональные, чрезмерные физические нагрузки.
Конечно, это, безусловно, лучше, чем смертный приговор! С этим можно научиться жить еще много, много счастливых лет.
Источник
В наш век технологического и медицинского прогресса, человек по-прежнему вынужден сталкиваться с некрозом кожных покровов. Некроз кожи имеет и другое название – гангрена. Некроз – это частичное омертвение кожи и находящихся рядом внутренних органов. Этот процесс считается необратимым и чреват тяжелыми последствиями, так как его развитие происходит внутри живого и еще функционирующего организма. При своевременном обнаружении некроза, есть большие шансы приостановить его формирование и сберечь внутренние органы. Однако для этого следует знать, какие причины и симптомы предшествуют развитию заболевания.
Первая помощь
До приезда бригады скорой помощи при подозрении на острый панкреонекроз необходимо исключить прием пищи и жидкости. Для облегчения симптомов на область верхней половины живота рекомендуется положить лед. В наиболее тяжелых случаях панкреонекроза показана ингаляция увлажненного кислорода.
Для снятия спазмов и расширения сосудов больному дают 1-2 капли Нитроглицерина на кусочке сахара под язык. В качестве спазмолитических средств, которые расслабляют протоки поджелудочной железы и освобождают ее от застоя желчи и ферментов, можно также использовать 0,1%-й раствор атропина, 5%-й раствор эфедрина. Препараты при панкреонекрозе вводятся по 1 мл подкожно.
Для снятия спазмов и расширения сосудов больному дают 1-2 капли Нитроглицерина на кусочке сахара под язык.
При отсутствии улучшений рекомендуются инъекции 2%-го раствора папаверина или 2,4%-го раствора эуфиллина по 1 мл внутримышечно. Принимать в качестве обезболивающих какие-либо наркотические средства категорически запрещается.
Лечение народными средствами
Асептический некроз тазобедренного сустава можно вылечить не только консервативными и оперативными методиками. На помощь пациентам придет и лечение недуга народными средствами, которое особенно эффективно на ранней стадии заболевания. Предложим несколько рецептов, которые помогут восстановить кровоснабжение головки кости тазобедренного сустава.
Терапия сосновыми почками
Скорая помощь для тазобедренного сустава – настой из сосновых почек. Чтобы приготовить средство, необходимо смешать в стеклянной таре свежесобранные сосновые почки и сахар. Почки и сахар выкладывают слоями примерно до половины посудины, после чего ее закрывают крышкой и ставят на семь дней в теплое место.
После того, как в емкости образуется сироп, его необходимо втирать в больной сустав, а также принимать внутрь – по три ложки дважды в день в течение двух месяцев.
Настойка сабельника для суставов
Снять болевые ощущения в головке тазобедренной кости и активизировать кровоснабжение можно с помощью сабельника. 50 гр сухого компонента заливают бутылкой водки, плотно закрывают и прячут на месяц в темное место. По прошествии месяца жидкость сцеживают и принимают внутрь ежедневно по тридцать капель. Для улучшения эффекта от лечения, настойку сабельника можно втирать в больной сустав.
Аппликации с капустой
Листья капусты – мощный борец с патологиями опорно-двигательного аппарата, поэтому применяются они и для лечения асептического некроза головки кости тазобедренного сустава. Для лечения нужно взять маленький кочан капусты, снять несколько больших листьев и смазать их медом. Смазанной стороной лист прикладывается к пораженному месту, после чего аппликация приматывается к телу полиэтиленовой пленкой и укутывается теплой тканью.
Процедуру лучше всего выполнять каждый в день и оставлять лист на суставе как можно дольше. Курс лечения таким способом – один месяц.
Мятная мазь против асептического некроза
Очень хороший эффект дает мятная мазь. Сделать ее очень просто – по пятьдесят граммов мяты, эвкалипта и листьев старого алоэ мелко нарезают, перемешивают, заливают водой и проваривают, пока смесь не будет напоминать однородную массу. Для лечения полученной смесью нужно смазывать тазобедренный сустав перед сном. Процедуры проводят до тех пор, пока неприятные ощущения не пройдут совсем.
Ванна со скипидаром
Еще один способ повлиять на некроз головки тазобедренного сустава – принимать ванну со скипидаром. Для улучшения эффекта в ванну добавляют мелко нарезанные клубни топинамбура, сосновые ветки, пакет морской соли и пол чайной ложки живичного скипидара. Морскую соль нужно хорошо растворить, после чего полежать в ванной примерно десять минут. Затем необходимо нанести на пораженное место йодную сетку, а сверху – мед.
Для активизации кровообращения в области головки тазобедренной кости понадобится не менее двенадцати процедур.
Настойка фикуса
Для приготовления средства нужно взять три самых больших, мясистых листа фикуса и залить их бутылкой водки. Листья на водке настаивают в темном месте в течение недели, а после жидкость отцеживают и втирают в пораженное место на ночь, перед сном.
Лечение животным жиром
Для активизации работы кровеносных сосудов издавна применяется животный жир. В равных количествах рекомендуется взять обычное свиное сало и жир нутрии. Оба компонента перетапливаются и охлаждаются, чтобы получилась комбинированная мазь.
Для получения положительного результата необходимо втирать мазь в сустав на ночь не менее месяца.
Вылечить асептический некроз головки тазобедренного сустава довольно тяжело, однако при лечении всеми возможными средствами, в том числе и народными, болезнь можно приостановить на ранней стадии.
Консервативное лечение панкреонекроза
Консервативное лечение целесообразно, если состояние больного обозначено как удовлетворительное или среднетяжелое, а на УЗИ или МРТ визуализируется мелко- или среднеочаговый панкреонекроз. Также обязательно отсутствие кровотечений, перитонита, гнойных очагов и прочих осложнений.
Первоочередная задача такой терапии — уменьшить симптоматику и по возможности устранить причину, вызвавшую развитие патологии.
Лечат панкреонекроз по назначенной врачом схеме, которая включает в себя:
- инфузионную терапию, цель которой восстановить водно-электролитный баланс посредством инъекционного введения различных медикаментозных растворов и препаратов;
- процедуры, которые приводят к подавлению внешнесекреторной функции поджелудочной железы и снижению активности циркулирующих в крови ферментов;
- лечебную эндоскопию с целью устранения острой блокады большого дуоденального сосочка и нарушения оттока панкреатического сока;
- обезболивание;
- профилактику возможных осложнений;
- иммуностимуляцию.
Медикаментозная терапия
Медикаментозное лечение рекомендовано только в начальной стадии заболевания.
Терапевтическая тактика при панкреонекрозе неоднозначна и зависит от состояния пациента и наличия сопутствующих заболеваний. Для подавления работы поджелудочной железы и включения протеолитических ферментов больному назначают следующие препараты:
- в качестве обезболивающих препаратов применяют спазмолитики, анальгетики или холинолитики: Папаверин, Но-шпа, Кетанов, Платифиллин;
- для снижения активности ферментов используют ингибиторы протеаз: Пантрипин, Контрикал;
- при необходимости показана новокаиновая блокада: Новокаин+глюкоза;
- для уменьшения области некроза и подавления экзогенной функции поджелудочной рекомендуют искусственный соматотропин: Сандостатин, Октреоцид (действие препаратов данной группы направлено также на уменьшение кровотока внутренних органов, что позволяет предупредить развитие внутреннего кровотечения);
- для снижения секреции желудочного сока: Омепразол, Квамател;
- для снижения вероятности развития инфекции назначаются антибиотики: цефалоспорины, цефалоспорины, крайне редко используют карбапенемы;
- для восстановления водного баланса и улучшения реологических свойств крови капельно в вену вводят колоиды, реополиглюкин или альбумин;
- для детоксикации организма используют диуретики: Лазикс, Фуросемид;
- для предотвращения образования продуктов перекисного окисления липидов, которые вызывают необратимые изменения в клетках и их дальнейшую гибель, показаны антиоксиданты, которые вводят внутримышечно, внутривенно или через катетер непосредственно в общий
- панкреатический проток.
Диагностика
В первую очередь, медицинский работник делает визуальный осмотр, выслушивает жалобы пациента и методом пальпации обследует место повреждения. Если некроз затрагивает нижние конечности, его выявление не составляет проблемы, так как кожные покровы полностью изменяют свой оттенок. В случае, если некроз затрагивает внутренние органы или медики имеют некоторые сомнения, назначается ряд дополнительных исследований. К ним относятся:
- КТ и МРТ;
- рентгенографическое исследование;
- радиоизотопное сканирование.
Благодаря одному из вышеперечисленных методов можно установить точное месторасположение пораженного некрозом участка, а также его величину и стадию заболевания.
Хирургические методы
Целесообразность хирургического вмешательства определяют по следующим критериям:
- если медикаментозная терапия не дала результата и болезнь продолжает прогрессировать;
- существует большая вероятность инфицирования поджелудочной или соседних органов брюшной полости.
Несмотря на то что панкреонекроз — тяжелейшее заболевание, операцию проводят не сразу после госпитализации. Сначала пациента кладут в отделение реанимации и проводят необходимые лечебные мероприятия, направленные на снятие острого процесса и стабилизацию состояния.
Малоинвазивные операции
Малоинвазивные операции являются альтернативой хирургическому вмешательству.
Они рекомендуются при очаговом поражении поджелудочной железы.
Главная задача такого лечения заключается в удалении жидкости и некротических тканей.
В зависимости от характера поражения применяются следующие способы:
- пункция — специальная игла вводится в пораженный орган с целью удаления жидкости;
- дренирование — для купирования воспалительного процесса в пораженную область с помощью иглы вводят антисептический раствор, процедуру осущкствляют несколько раз.
Стадии
Омертвение конечностей считается наиболее страшным заболеванием. Тем не менее, если его своевременно диагностировать, оно успешно поддается лечению. В процессе формирования, некроз проходит несколько стадий:
- Паранекроз. Первая стадия болезни не должна вызывать большого беспокойства. При правильном лечении, пациент быстро и без особых для него последствий идет на поправку.
- Некробиоз. Он считается необратимым процессом. В это время происходит полное нарушение обмена веществ в тканях, что приводит к предотвращению формирования новых клеток.
- Гибель клеток. Клетка погибает в результате некроза.
- Выделение ферментов. После своей смерти, клетка начинает выделять вредные ферменты, которые способствуют разложению тканей. Эта стадия носит название аутолиз.
Диета
Цель диеты при панкреонекрозе — снять нагрузку с поджелудочной железы.
Цель диеты при панкреонекрозе — снять нагрузку с поджелудочной железы.
При выписке врач даст пациенту следующие рекомендации по поводу питания:
- максимально снизить употребление жирной пищи;
- полностью отказаться от алкоголя, кислых фруктов, острой, копченой и жареной пищи;
- основу питания должны составлять углеводы;
- употреблять разрешается только тушеные, вареные или запеченные продукты;
- запрещено переедать;
- употреблять пищу следует небольшими порциями 5-6 раз в день;
- каши следует готовить только на воде;
- яйца при панкреонекрозе разрешено включать в меню только в виде омлетов.
Реабилитация после лечения панкреонекроза
После выписки из стационара пациент должен тщательно следить за своим здоровьем. Первым делом ему необходимо встать на диспансерный учет в поликлинике.
После лечения панкреонекрозом рекомендуется каждые 6 месяцев проходить МРТ обследование.
Через каждые 6 месяцев рекомендуется проходить полное медицинское обследование, включающее в себя: УЗИ, МРТ, биохимические анализы и прочие процедуры.
Обязательным условием восстановления после перенесенного панкреонекроза является соблюдение строжайшей диеты. В противном случае не исключены рецидивы, которые сильно сократят длительность жизни больного. При наступлении стойкой ремиссии по согласованию с лечащим врачом рацион больного может быть немного расширен.
Осложнения
Панкреонекроз достаточно часто сопровождается не только абсцессами, но и нарушением работоспособности соседних органов и развитием различных инфекций. Причем последние наблюдаются у каждого 3-го пациента.
Вероятность появления осложнений напрямую зависит от степени запущенности панкреонекроза.
Согласно медицинской статистике, наиболее опасными для развития осложнений панкреонекроза являются первые 3 недели. Причем с течением времени риск развития инфекции увеличивается. Осложнения наблюдаются:
- на 1 неделе — у 25%;
- на 2 неделе — у 40% ;
- на 3 неделе — у 60 %.
По завершении этого периода риск возникновения инфекции резко сокращается, а к 5 неделе и вовсе наблюдается лишь у 3-5% больных.
Псевдокисты
Образование ложной кисты — частое осложнение после перенесенного панкреонекроза. Главное ее отличие от истинной в том, что она может формироваться без эпителиальной выстилки. Диагностировать образование может только врач.
Самым радикальным методом лечения ложной кисты при панкреонекрозе является полное ее удаление .
Лечение ложной кисты комплексное и включает в себя медикаментозную терапию, малоинвазивные методы и хирургические вмешательства.
Наружное дренирование целесообразно, если псевдокиста не сообщается панкреатическим протоком. В противном случае проводится внутреннее дренирование, подразделяющееся на несколько видов: цистогастро-, цистодуодено- или цистоеюностомию. Самым радикальным методом лечения ложной кисты при панкреонекрозе является полное ее удаление (экстирпация). Однако эта операция возможна при подвижной небольшой кисте, имеющей хорошо сформированные стенки.
Кровоизлияния
Аррозивные кровотечения при панкреонекрозе могут быть как внутренними, так и наружными. Первые возникают в полости кисты или непосредственно в органах ЖКТ, вторые — в послеоперационной ране. Чаще всего кровоизлияния начинаются внезапно и сопровождаются тахикардией и резким снижением артериального давления.
Чаще всего кровоизлияния начинаются внезапно и сопровождаются тахикардией и резким снижением артериального давления.
В большинстве случаев со временем кровотечения повторяются и могут послужить причиной смерти пациента.
Причины некроза
При изменении снабжения костной ткани кровью, начинается некроз, который обычно наступает в следующих случаях:
- вследствие травмы. Перелом, ушиб или во время операции при повреждении сосудов механическим способом. Симптомы некроза проявляются не скоро —, через 1.5-2 года,
- длительный приём кортикостероидов. Этими препаратами лечат артриты, аллергические или аутоиммунные болезни. Их применение приводит к сужению кровеносных сосудов, и проблемам с питанием клеток кости, остеопорозу,
- нарушение метаболизма, лишний вес. При плохом питании процветает атеросклероз, когда наслоение холестерина в кровеносных сосудах ведет к их забиванию. В добавок, излишнюю нагрузку на нижние конечности влечет за собой лишний вес,
- плохие привычки и алкоголизм. Ведут к развитию атеросклероза,
- аутоиммунные заболевания. Для их лечения используется кортикостероиды, которые сужают стенки кровеносных сосудов, доводят их до истощения питания,
- заболевания позвоночника. При наличии межпозвоночной грыжи, происходит сдавливание нервных окончаний и сосудов, вследствие чего костная ткань не получает питание в полном объеме. Начинается аваскулярный некроз головки бедренной кости. Асептический некроз головки плечевой кости начнется при такой же ситуации в верхнем отделе позвоночника (шейный, грудной),
- прочие причины. Из за того, что асептический некроз сопровождается другими хроническими и острыми заболеваниями, то понять причины его появления не получается.
Болезнь встречается и у детей. Почему так происходит до конца не понятно. Зачастую развивается вместе с наследственным заболеванием при котором происходит недоразвитость позвоночника.
( 2 оценки, среднее 4.5 из 5 )
Источник


