Лечение народными средствами линейного лихена

ЛИХЕН (lichen; греч, leichen зараза, лишай) — обозначение разнообразных заболеваний кожи вне зависимости от их этиологии, характеризующихся мелкими узелковыми высыпаниями, не трансформирующимися в какие-либо другие морфологические элементы. Этот термин в мед. литературе 18 и 19 вв. применялся и в более широком смысле— для обозначения самых различных заболеваний: L. urticatus, L. pilaris, L. circumscriptus, L. simplex, L. herpeticus и др. Только Ф. Гебра во второй половине 19 в. внес ясность в этот один из самых запутанных вопросов дерматологии, предложив называть Л. лишь такие кожные заболевания, при которых образуются узелковые высыпания, сохраняющие свой типичный вид на протяжении всего течения болезни и не превращающийся в другие элементы высыпания — пузырьки, пустулы и др. К таким заболеваниям относятся: Л. красный плоский (см. Лишай красный плоский), Л. блестящий, Л. линейный (полосовидный), Л. тропический, Л. амилоидный (см. Амилоидоз, кожи), Л. микседематозный (см. Микседема кожи), Л. скрофулезный (см. Туберкулез кожи), Л. волосяной (см. Кератозы), Л. простой хронический Видаля (см. Нейродермит), Л. белый склеротический атрофический (см. Склеродермия), Л. шиповидный Кроккера—Адамсона (см. Кератозы).
Лихен блестящий (lichen nitidus)
Лихен блестящий (lichen nitidus) — редкое кожное заболевание. Впервые описан Пинкусом (F. Pinkus) в 1907 г.
Этиология и патогенез не известны. Предполагается, что Л. блестящий близок к красному плоскому лишаю или является проявлением туберкулезной интоксикации. Чаще болеют дети, преимущественно мальчики.
По-видимому, имеется два типа изменений: резко ограниченная, напоминающая бугорок гранулема в сосочковом и верхних отделах сетчатого слоев дермы, состоящая из лимфоцитов, эпителиоидных клеток, фибробластов и гигантских клеток, в центре гранулемы — расширенные сосуды, в старых высыпаниях — некротические очаги; нетуберкулоидная воспалительная гранулема.
Клиническая картина характеризуется появлением на коже очень мелких округлых или полигональных гладких, перламутрово-блестящих, плоских, резко ограниченных, едва возвышающихся узелков цвета нормальной кожи. Несмотря на то, что узелки расположены очень густо, они почти никогда не сливаются. Субъективные ощущения отсутствуют. Локализуется Л. блестящий чаще на коже полового члена, реже на коже туловища, локтевых и коленных сгибах и др., иногда бывает распространенным, однако и в этом случае на лице, волосистой части головы, ладонях и подошвах сыпи обычно не бывает. Слизистые оболочки поражаются исключительно редко. Течение заболевания хроническое.
Диагноз и дифференциальный диагноз не труден. От так наз. гусиной кожи (см.) Л. блестящий отличается характером узелков и локализацией; от скрофулезного Л.— отсутствием сгруппированного расположения узелков, их блеском; от красного плоского лишая — меньшей величиной и цветом высыпаний, отсутствием тенденции их к слиянию и образованию бляшек; от шиповидного Л.— отсутствием группировки высыпаний и «шипиков» на верхушках узелков, блеском.
Лечение — преимущественно общеукрепляющее (препараты железа, рыбий жир, витамины А, С, В1, D2 и др.), общее УФ-облучение, местно— 1 — 2% салицилово-серные и салицилово-резорциновые пасты и мази.
Прогноз благоприятный.
Лихен тропический (lichen tropicus)
Лихен тропический (lichen tropicus; син.: лихен плоский тропический, дерматит лихеноидный атебриновый, лишай плоский актинический, лишай плоский новогвинейский, лишай атипический плоский юго-западной части Тихого океана) — тропический дерматоз, характеризующийся высыпанием мелких узелковых элементов типа красного плоского лишая на открытых участках кожного покрова. Заболевание отличается сезонностью (обострения в летнее время).
Возникновение заболевания связывают с приемом антималярийного препарата атебрина (акрихина) и с повышенной чувствительностью к солнечным лучам. Считают, что нек-рое значение имеют недостаточность питания, авитаминоз, глистная инвазия. Возможно, это атипичный вариант красного плоского лишая. Болеют чаще мужчины в возрасте от 20 до 30 лет.
Патогистология соответствует патогистологии красного плоского лишая.
На открытых участках кожного покрова (лице, шее, тыле кистей, разгибательной поверхности предплечий, реже на нижних конечностях) появляются мономорфные высыпания — плоские полигональные блестящие узелки бледно-розового цвета, иногда группирующиеся в кольца или полукольца. Поверхность их шероховатая, за счет чего создается впечатление сетки Уикхема (см. Лишай красный плоский). На месте рассосавшихся высыпаний остается гиперпигментация или едва заметная атрофия. Возможно поражение слизистой оболочки полости рта по типу лейкоплакии или пузырьково-эрозивных высыпаний. Субъективно отмечается зуд. Течение хроническое.
Диагноз не сложен. При дифференциальном диагнозе с красным плоским лишаем следует принять во внимание сведения о приеме атебрина и повышенной чувствительности к солнечным лучам.
Лечение: прекращение приема атебрина, обильное питье, защита кожи от солнечных лучей, гипосенсибилизирующая терапия (антигистаминные препараты, препараты кальция и др.); наружно применяют противозудные взвеси, кортикостероидные мази, фотозащитные кремы.
Прогноз благоприятный.
Профилактика: в условиях тропического климата лицам с повышенной чувствительностью к солнечным лучам и нуждающимся в антималярийной терапии не следует назначать атебрин.
Лихен линейный (lichen striatus)
Лихен линейный (lichen striatus) — редкий дерматоз, характеризующийся полосовидным расположением сыпи. Описан Сепиром и Каро (F. E. Senear, М. R. Саго) в 1941 г.
Этиология и патогенез не известны. Предполагается, что причиной заболевания являются невриты периферических нервов. Наблюдается обычно у детей, реже у женщин.
Патогистология: незначительные изменения эпидермиса, слабовыраженный подострый воспалительный инфильтрат в сосочковом слое дермы.
Клиническая картина характеризуется полосовидной односторонней сыпью, состоящей из мелких бледно-розовых слегка возвышающихся узелков величиной 2—3 мм в диаметре, чаще локализующихся на нижних конечностях. Зуд и боль отсутствуют, возможны гипостезии и другие симптомы периферического неврита.
Диагноз не сложен. Дифференциальный диагноз проводят с линейной формой красного плоского лишая, линейным невусом (см. Невус).
Лечение: витамины комплекса В, противовоспалительные средства (кортикостероидные мази, крем Уины, 2% нафталановая мазь и др.).
Прогноз благоприятный, через несколько месяцев сыпь самопроизвольно исчезает.
Библиография: Бабаянц Р. С. Кожные и венерические болезни жарких стран, с. 292, М., 1972; Машкиллейсон Л. Н. Частная дерматология, с. 128, М., 1965; Попов Л. X. Синтетическая дерматология, пер. с болг., с 234, София, 1961; П о п х р и с т о в П. Кожные болезни в детском возрасте, пер. с болг., с. 555 идр., София, 1963; P i n k u s F. t)ber eine neue knotchenformige Hauteruption, Lichen nitidus, Arch. Derm. Syph. (Berl.), Bd 85, S. 11, 1907.
Л. H. Машкиллейсон, С. С. Кряжева.
Источник
В статье представлены результаты исследования, посвященного анализу клинико-морфологических характеристик, дифференциально-диагностическим особенностям и комплексному методу лечения склероатрофического лихена аногенитальной локализации
Введение
Склероатрофический лихен (СЛ) представляет собой хронический аутоиммунный дерматоз, протекающий с очаговой атрофией кожи и поражением тканей аногенитальной области [1–3]. Согласно общеклинической классификации, разработанной S. Peterson, СЛ является одним из клинических вариантов бляшечной ограниченной склеродермии (ОС) [4].
Особенностью клинического течения СЛ являются поражения как кожных покровов, так и тканей аногенитальной области, которые могут быть изолированными или сочетанными [5]. Аногенитальная локализация СЛ встречается чаще у женщин, чем у мужчин, в соотношении 3:1 [6, 7], кроме того, дерматоз может развиться в любом возрасте, однако пик заболеваемости приходится на препубертатный возраст (9–11 лет) и на климактерический и/или постклимактерический период (45–55 лет). У мужчин заболевание развивается обычно после 40 лет [6–8].
Вопросы этиологии и патогенеза СЛ до конца не изучены, однако известно что в патогенезе заболевания важную роль играют: генетическая предрасположенность; угнетение активности гипофизарно-надпочечниковой системы; дисфункция щитовидной и половых желез; вакцинация; травмы; острые и хронические инфекции (иксодовый клещевой боррелиоз (Borrelia burgdorferi), скарлатина, дифтерия, рожа, инфекции передающиеся половым путем (ИППП)); вирус папилломы человека (ВПЧ); вирус простого герпеса (ВПГ); гепатит В и С и др., возможен также паранеопластический генез [9–14]. В последние десятилетия, развитие СЛ аногенитальной локализации связывают с участием эстрогенов и прогестерона и их взаимосвязи с нарушениями в реакции синтеза коллагена и компонентов соединительной ткани [13, 14]. Данные литературы сообщают, что свободная фракция тестостерона и андростендиона значительно понижена у больных с генитальным СЛ, отмечена также аномальная активность фермента 5α-редуктазы [14]. В ряде исследований роль лидирующего фактора отводится гипоэстрогении, т. к. после 30-летнего возраста неуклонно понижается активность стероидогенеза (на 1–3% в год) и к 50 годам он уменьшается почти на 20% [14, 15]. Развитие СЛ в препубертатном периоде в большинстве случаев связано с низким содержанием эстрогенов и эстрогенной насыщенностью органов-мишеней [15]. Однако при развитии СЛ у детей в редких случаях возможен регресс патологических очагов, т. к. с возрастом уровень эстрадиола повышается [15, 16]. Особая роль в патогенезе СЛ отводится патологическому аутоиммунному процессу, развивающемуся в стенках мелких сосудов (капиллярит) и межуточном веществе соединительной ткани, в связи с высоким уровнем антигенной «коллагеновой» стимуляции [15–17].
Уменьшение активности фермента гиалуронидазы, накопление мукополисахаридов и прогрессирующая фибриноидная дегенерация соединительнотканных элементов в сочетании со спазмом сосудов вследствие накопления серотонина приводят к отечно-индуративным изменениям [2, 10, 15]. Запуск целого каскада аутоиммунных, сосудистых и обменных нарушений приводит к усиленному синтезу коллагена (I, III, IV и VII типов) и других компонентов экстрацеллюлярного матрикса, облитерации мелких сосудов, что клинически проявляется прогрессирующим атрофическим процессом тканей [15–17].
В целом ряде случаев поражение половых органов при СЛ может развиваться почти бессимптомно, особенно в начале заболевания [15]. Основными жалобами, предъявляемыми больными при неуклонном прогрессировании процесса, являются болезненность, парестезии, ощущение покалывания и «ползающих мурашек», умеренный зуд, а затем уплотнение тканей в зоне половых органов, выпадение волос и появление трещин. В процессе прогрессирования заболевания, наряду с нарастающими субъективными ощущениями, у больных появляется целый ряд других качественных симптомов. К ним относятся уринарный синдром, включающий персистирующие инфекции мочевыводящих путей, цистоуретрит [16], гастроинтестинальный синдром, проявляющийся болью при дефекации, хроническими запорами [17], и вульвовагинальный синдром, включающий диспареунию и целый спектр дисфункциональных сексуальных расстройств [16, 17].
Типичная клиническая картина СЛ представляет собой множество мелких (диаметром от 3 до 5 мм), четко контурированных участков атрофии, которые имеют тенденцию к слиянию. Элементы высыпаний могут быть рассеянными или сгруппированными. Постепенно их количество и размер увеличиваются, они сливаются и формируют обширные поля истонченного эпидермиса и атрофии, приводя к частичной редукции ткани. Окраска пораженной кожи белесоватая, с перламутровым или ливидным оттенком. Кожу трудно собрать в складку, на ней отсутствуют волосы, апокриновые и потовые железы также отсутствуют [15–18]. Прогрессирование склероатрофических изменений аногенитальной области у мужчин при локализации на коже полового члена, области ануса приводит к истончению крайней плоти, сужению и стриктуре уретры. Нередко развивается парафимоз, фимоз [18, 19]. Серьезным осложнением СЛ полового члена является плоскоклеточная карцинома, составляющая до 50% случаев рака соответствующей локализации [19, 20]. У женщин прогрессирование склероатрофических изменений аногенитальной области приводит к потере структуры вульвы и ее редукции. Вульва легко травмируется, возникает диспареуния. Складки половых губ уплощаются и сглаживаются, клитор и малые половые губы определить практически не удается (как и линию Гарта), из-за выраженного склероза тканей вход во влагалище сужается, уменьшаются размеры его преддверия и наружного отверстия мочеиспускательного канала. СЛ вульвы с хроническим гиперкератозом и эрозиями может осложниться плоскоклеточной карциномой [19–21].
Все эти явления, помимо неприятных субъективных ощущений, причиняют больным значительные моральные страдания и существенно снижают качество жизни, т. к. являются серьезным косметическим дефектом.
Важно также отметить, что пациенты с СЛ аногенитальной локализации наблюдаются в клиниках акушерско-гинекологического профиля, где данное заболевание воспринимается лишь как изолированное поражение гениталий, а не как форма ОС, требующая комплексного обследования и системного подхода к лечению.
Цель исследования: выявить частоту поражения аногенитальной зоны при основных клинических вариантах ОС, установить дифференциально-диагностические клинические критерии поражения аногенитальной области при ОС, усовершенствовать метод лечения с учетом аногенитальной локализации и оценить клиническую эффективность разработанного метода лечения.
Материал и методы
В клинике кожных и венерических болезней им. В.А. Рахманова за период с 2017 по 2019 г. нами было обследовано 104 больных с установленным диагнозом ОС (бляшечная склеродермия, линейная склеродермия, СЛ, атрофодермия Пазини — Пьерини). Из них 86 женщин (82,7%) и 18 мужчин (10,5%). По возрасту больные распределились следующим образом: от 20 до 30 лет — 18 человек (17,3%), от 31 года до 40 лет — 18 (17,3%), от 41 года до 50 лет — 13 (12,5%), от 51 года до 60 лет — 26 (25%), от 61 года до 70 лет — 23 (22,1%), от 71 года и старше — 6 (5,8%).
При проведении клинико-морфологического фенотипирования всех пациентов (n=104) нами были отобраны 62 пациента со склероатрофическими поражениями аногенитальной локализации.
Методика лечения
Курс комплексной терапии включает: инъекции бензилпенициллина в дозе 500 000 ЕД 4 р./сут внутримышечно (в/м) в течение 10 дней (курсовая доза 20 млн ЕД); пентоксифиллин в дозе 100 мг по 1 таблетке 3 р./сут в течение 1 мес.; бовгиалуронидаза азоксимер в виде вагинальных (для женщин) или ректальных (для мужчин) суппозиториев в дозировке 3000 МЕ 1 раз в 2 дня до курсовой дозы 30 тыс. МЕ; эстриол (крем вагинальный) — 1 аппликация (соответствующая 0,5 мг эстриола) 1 р./сут в течение 4 нед., затем 1 аппликация 2 р./нед. в течение 2 мес.; гель с бактериофагами Фагогин по 5–7 мл 3 р./сут в течение 1 мес.
Всем пациенткам со склероатрофическими поражениями аногенитальной зоны проводилось лечение: фракционным СО2-лазером (время облучения 220 мкс, флюенс 3,9 Дж/м2, расстояние между точками 70 мкм). На каждом сеансе было выполнено три прохода, при этом лазер был установлен на низкий уровень (10 Вт) 20 мДж/пиксель, 2 Гц на первом, втором и третьем сеансах и средний (30 Вт) 10 мДж/пиксель, 2 Гц на четвертом и пятом сеансах. Анестезия аппликационная (лидокаин+прилокаин). Время экспозиции составило 25 мин. Курс лечения составил от 3 до 5 сеансов с интервалом 30 дней.
В качестве наружной терапии склероатрофических поражений аногенитальной зоны у мужчин мы применяли бовгиалуронидазу азоксимер методом фонофореза. Курс лечения составил 10–12 процедур с кратностью 1–2 р./нед.
Результаты исследования
Больные с клиническим вариантом в виде бляшечной склеродермии составили 78 человек (75%), линейной склеродермией — 1 человек (0,9%), атрофодермией Пазини — Пьерини — 2 человека (1,9%), СЛ — 23 человека (22,2%).
Склероатрофические поражения аногенитальной локализации наблюдались у 40 больных бляшечной склеродермией (64,5%), у 21 больного СЛ (33,8%), у 1 больного линейной склеродермией (1,7%).
СЛ аногенитальной локализации наблюдался чаще у женщин — 82,9% (51 больная), чем у мужчин — 17,1% (11 больных). Основная группа больных с поражением половых органов встречается в возрастной медиане от 41 до 50 и от 61 до 70 лет, что соответствует периоду пре- и постменопаузы. Половозрастные особенности больных СЛ даны в таблице 1.

При анализе клинических особенностей распространенности склероатрофических поражений кожного покрова и слизистой половых органов нами установлено, что в 32,3% случаев склероатрофический процесс локализовался только в аногенитальной зоне, а в 67,7% случаев процесс носил сочетанный характер.
Так, согласно нашим данным, в 32,3% случаев (n=20) изолированное поражение аногенитальной локализации наблюдалось при склероатрофическом варианте ОС. При анализе сочетанных поражений кожи и аногенитальной зоны в 46,7% случаев (n=29) нами выявлены сочетание двух форм ОС: бляшечной формы на коже и СЛ аногенитальной зоны. В 19,4% случаев (n=12) нами выявлены сочетанные поражения СЛ кожи и аногенитальной зоны. В 1,7% случаев (n=1) очаги по типу СЛ в аногенитальной зоне сочетались с очагами поражения по типу линейной склеродермии на коже туловища.
При проведении подробного анализа особенностей локализации склероатрофических поражений аногенитальной зоны у женщин (n=51) установлено, что поражение вульвы встречалось в 41 случае (80,4%), поражение клитора — в 36 (70,5%), поражение ткани промежности — в 38 (74,5%), поражение перианальной области в 24 (47%) (рис. 1, 2).

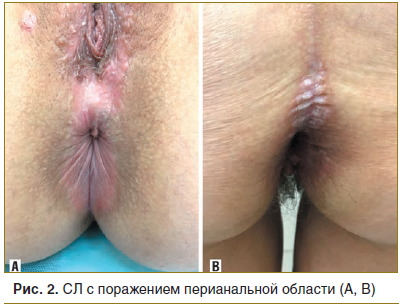
Анализ особенностей склероатрофических поражений у мужчин (n=11) показал склероатрофические поражения головки полового члена в 8 случаях (72,7%), поражение тканей уздечки — в 6 (54,5%), поражение кожи ствола полового члена — в 3 (27,3%), поражение перианальной области — в 4 случаях (36,4%) (рис. 3).

При анализе сопутствующей хронической патологии у исследуемых больных (n=62) нами установлено, что в 71% случаев (44 больных) выявлены ИППП и воспалительные заболевания малого таза, в 86,4% случаев (у 38 женщин) и в 17,1% случаев (у 6 мужчин). В 33,9% (21 больной) случаев обнаружены: ВПЧ высокого канцерогенного риска (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68) и ВПГ I и II типа — у 16 женщин (25,8%) и 5 мужчин (8,1%) (табл. 2).
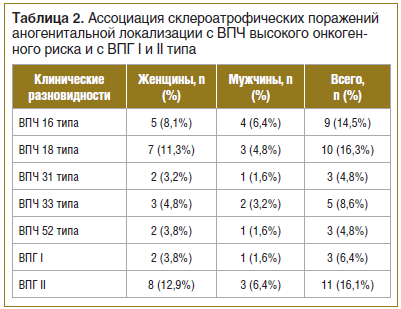
Склероатрофические поражения аногенитальной локализации сочетались с бактериальным вагинозом — в 27,4% случаев (17 больных), хламидиозом (Chlamydia trachomatis) — в 24,2% случаев (15 больных), трихомониазом (Trichomonas vaginalis) — в 17,7% случаев (11 больных), гонореей (Neisseria gonorrhoeae) — в 3,2% случаев (2 больных).
Склероатрофические поражения аногенитальной локализации сочетались с хронической персистирующей вирусной инфекцией: ВПГ II типа — в 16,1% случаев (11 больных), ВПГ I типа — в 6,4% случаев (3 больных) (см. табл. 2).
Также важно отметить, что наличие хронической персистирующей вирусной инфекции ВПЧ с высоким онкогенным потенциалом (16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 68) у пациентов с склероатрофическими поражениями половых органов вызывает значимый интерес ввиду высоких рисков развития злокачественной трансформации (см. табл. 2).
Нами проведен анализ сопутствующей хронической патологии у группы пациентов (n=62) с поражениями аногенитальной локализации. Большой интерес представляют заболевания органов малого таза, которые были выявлены в 40,3% случаев (n=25): миома матки — у 12 женщин, сальпингоофорит — у 5 женщин, сальпингит — у 3 женщин, цистит — у 2 женщин; простатит выявлен у 2 мужчин, аденома простаты — у 1.
Кроме того, была выявлена хроническая очаговая инфекция различной локализации в 27,4% случаев (n=17): у женщин — ринит у 5, хронический тонзиллит — у 3, хронический фарингит — у 3; у мужчин: ринит — у 3, хронический тонзиллит — у 2, хронический фарингит — у 1. Заболевания сердечно-сосудистой системы выявлены в 19,4% случаев (n=12): у женщин — артериальная гипертензия у 7, аритмия у 1; у мужчин — артериальная гипертензия у 3, сердечная недостаточность — у 1. Патология желудочно-кишечного тракта и гепатобилиарной системы встречалась в 3,2% случаев (n=2): у женщин — гастрит у 1, дискинезия желчного пузыря — у 1. Патология не выявлена в 9,7% случаев (n=6).
Эффективность курса проведенной терапии оценивали по положительной динамике кожного процесса: уменьшению плотности очагов, исчезновению или побледнению венчика гиперемии, отсутствию роста старых очагов и появления новых, уменьшению размеров старых очагов, уменьшению субъективных ощущений.
После первого курса комплексной терапии следовал перерыв в 1,5–2,0 мес., после которого проводился следующий курс комплексной терапии. При отсутствии и/или незначительности изменений после проведенного курса терапии больным назначался повторный курс (максимальное количество курсов не превышало 5).
Так, из 62 пациентов с ОС и поражением аногенитальной зоны основному количеству больных — 56,5% (35 человек) потребовалось 3 курса комплексной терапии, 16,1% (10 человек) — 4 курса, 11,3% (7 человек) — 2 курса, 6,4% (4 человека) — 1 курс и 8,1% (5 человек) — 5 курсов для полной стабилизации процесса.
На фоне проведенной комплексной терапии уменьшение плотности очагов наблюдалось у 48 (77,4%) больных, побледнение венчика гиперемии — у 28 (45,1%) больных. Отсутствие роста старых очагов и появления новых отмечено у 62 (100%) больных, уменьшение размеров очагов — у 39 (72,6%) больных (табл. 3).

Анализ динамики субъективных ощущений показал положительную тенденцию их уменьшения. Так, до лечения зуд аногенитальной области встречался в 77,4% случаев, после проведения комплексного лечения — в 24,2% случаев. Болезненные ощущения в очагах поражения до лечения наблюдались в 59,7% случаев, после лечения — в 17,7%. Парестезии до лечения наблюдались в 75,8% случаев, после лечения — лишь в 19,4% случаев. Чувство стягивания и сухость до лечения наблюдались в 80,6% случаев, после лечения — в 37,1%. Нарушения сна до лечения определялось в 77,4% случаев, после лечения — лишь в 8,1%. Нарушение сексуальной жизни до лечения встречалось в 51,6% случаев, после лечения — в 22,6% случаев (табл. 4).

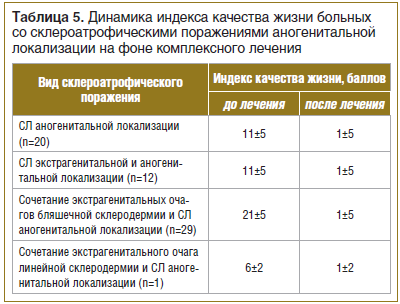
Всем больным (n=62) для оценки степени негативного влияния кожного заболевания на различные аспекты их жизни (отношения в семье с родственниками, с друзьями, коллегами по работе, занятия спортом, сексом, социальная активность и т. д.) был предложен опросник дерматологического индекса качества жизни (ДИКЖ) до и после лечения. После проведения комплексного курса лечения отмечено значительное повышение ДИКЖ у всех больных со склероатрофическими поражениями аногенитальной области (табл. 5).
Заключение
Нами впервые выявлена частота встречаемости СЛ аногенитальной локализации в структуре ОС, которая составила 59,6%.
Выявлена и проанализирована связь аногенитального СЛ с этиологическими факторами заболевания: в 71% случаев выявлены ИППП и воспалительные заболевания малого таза; в 33,8% случаев — ВПЧ высокого канцерогенного риска, ВПГ I и II типа; в 19,3% случаев — хронические воспалительные заболевания органов малого таза; в 27,4% случаев — хроническая очаговая инфекция различной локализации; в 19,4% случаев — заболевания сердечно-сосудистой системы; в 3,2% случаев — патология желудочно-кишечного тракта и гепатобилиарной системы.
Нами был оптимизирован протокол комплексного метода лечения ОС, включая склероатрофические поражения аногенитальной локализации. Протокол может быть рекомендован для усовершенствования лечения пациентов с данной патологией в связи с его высокой клинической эффективностью, достигающей 98%.
Источник

