Крестцовый поясничный отделы спинной мозг
- Главная
- Статьи
- Мой позвоночник – мое здоровье
- Спинной мозг и позвоночник. Пояснично-крестцовый отдел
20.11.2017
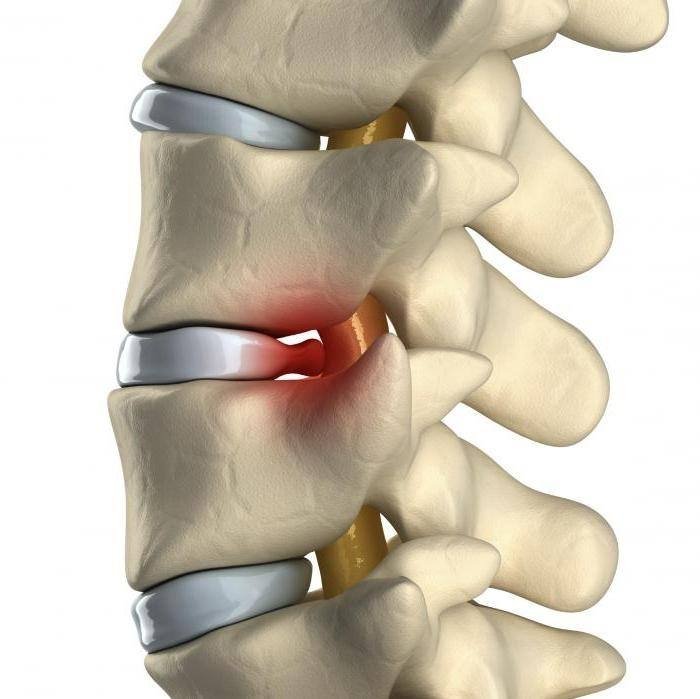
Спинной мозг располагается в позвоночном канале, являясь прямым продолжением головного мозга. Верхней анатомической границей спинного мозга является линия соединения верхнего края первого шейного позвонка с краем затылочного отверстия. Заканчивается спинной мозг на уровне поясничного отдела, где происходит его конусовидное сужение, переходящее в мозговую терминальную нить, которая находится в позвоночном канале крестцового отдела.
По данным статистики, поясничный остеохондроз является самым распространенным (!) заболеванием опорно-двигательного аппарата (более 50% случаев).
Дело в том, что поясничный отдел испытывает значительное давление со стороны верхней половины тела. Кроме того, позвоночник своими суставами формирует систему рычагов, значительно увеличивающими нагрузку на диски и тела позвонков. Так, давление на диски в области поясничного отдела позвоночника при кашле или чихании составляет более 200 кг! Поясничный отдел является самым подвижным сегментом позвоночного столба.
Под влиянием нагрузок, создаваемых весом и подвижностью поясничного отдела, межпозвонковый диск постепенно утрачивает эластичность, его пульпозное студенистое ядро теряет способность сохранять воду, крошится и перестает выполнять функцию амортизатора. Более плотное фиброзное кольцо, стабилизирующее диск по периферии, также теряет способность растягиваться и сжиматься. В нем появляются микротрещины, а затем и разрывы, через которые содержимое диска выпячивается наружу. Развивается грыжа межпозвонкового диска. Диск уплощается, позвонки «смыкаются» между собой, сокращая размер отверстий, через которые выходят нервные сплетения. Происходит сдавливание корешков спинномозговых нервов. В случае выпадения грыжи (или ее части) в спинномозговой канал может сдавливаться и спинной мозг! Последствия зависят от тяжести и длительности патологического процесса. При ущемлении нервных сплетений развивается болевой синдром с последующим нарушением подвижности и чувствительности нижних конечностей. Нарушается сегментарная иннервация почек и мочевыводящих путей, надпочечников, простаты и матки. При сдавливании спинного мозга на уровне пояснично-крестцового отдела в патологический процесс могут вовлекаться рефлекторные центры мочеиспускания, эрекции и дефекации, вплоть до полной утраты рефлекса (недержание мочи, эректильная дисфункция, непроизвольная дефекация).
Основными структурными компонентами хрящевой ткани межпозвонковых дисков являются хрящевые клетки – хондроциты и внеклеточный матрикс. Причем большую часть массы хряща составляет именно межклеточный матрикс, формирующей пульпозное ядро, окруженное плотной, но эластичной фиброзной тканью (фиброзное кольцо). Хрящевая ткань имеет ограниченный ресурс регенерации, поскольку в ней мало клеток способных к воспроизводству. Основная часть регенерации идет за счет восстановления внеклеточного матрикса, который нуждается в РЕГУЛЯРНОМ ПОСТУПЛЕНИИ КРЕМНИЯ, ВОДЫ И БЕЛКА (см. статью: «Синовиальная жидкость – уникальная смазка суставов», раздел «особенности питания хряща»).
Кремний:
Процесс износа межпозвонковых дисков исследователи связывают, прежде всего, с дефицитом кремния – элемента пластичности, гибкости тканей межпозвонковых дисков. Кремний является ключевым элементом формирования внеклеточного матрикса, его способности удерживать воду.
«Нормальное содержание Si — естественный ключ к здоровью». Вернадский В.И.
Вода:
Хрящ нуждается в регулярном обновлении жидкости. Вода заполняет «ячейки» межклеточного вещества, формируя его структуру.
Белок:
«Стенки» ячеек межклеточного матрикса состоят из волокон соединительной ткани, где основным строительным материалом является белок. Клетки хрящевой и костной ткани, синовиальная жидкость, связочный и мышечный аппарат также нуждаются в регулярном поступлении качественного белка.
Нутриентная поддержка межпозвонковых дисков:
БАД «Оптисорб» (сочетание неорганического цеолита с минералом органической природы – диатомитом), цеолитсодержащие БАД «Литовит-М», «Литовит-Ч» и «Литовит-О» в контексте темы остеохондрозов являются эффективными донорами кремния в минеральный обмен. Эффективность цеолитсодержащих БАД в профилактике и реабилитации не ограничивается кремнием. Суставы, кости, мышцы, сухожилия и нервные сплетения нуждаются в постоянном, качественном минеральном питании, важнейшей частью которого является кальций – основной структурный компонент прочности костной ткани. Фосфор, который играет большую роль в поддержке мышечной ткани и костей, магний, натрий, фтор… Цеолитсодержащие БАД является средством регуляции всего (!) минерального баланса, поставляя в организм недостающие макро- и микроэлементы и выводя содержащиеся в избытке.
Как селективные энтеросорбенты, цеолитсодержащие БАД удаляют из организма токсины. Детоксикационные свойства БАД распространяются в том числе, и на межклеточное матрикс, что, безусловно, способствует самовосстановлению хрящевой ткани.
В комплексе с цеолитсодержащими энтеро-, доноросорбентами в схемах профилактики и реабилитации остеохондрозов рекомендуется использовать «НовоПротеин» – специализированный продукт питания, обладающий высокой витальной ценностью по содержанию белков и незаменимых аминокислот в соотношении, которое позволяет обеспечивать полноценный белковый обмен в хрящевой ткани, мышечном и связочном аппарате.
Рекомендуемая схема оздоровления позвоночника (профилактическая):
Оптисорб
- 15 дней по 2,5г – 2 раза в день (утром и вечером, до, либо после еды),
- 5 дней перерыв,
- 15 дней по 2,5 г – 2 раза в день.
Запивать растворимым напитком «Литовит Брусника» в указанной дозировке (1 чайная ложка гранулята на 100-150 мл фильтрованной воды комнатной температуры).
НовоПротеин: 30 г (2 столовых ложки) сухого продукта размешать с 200 мл тёплой воды или низкожирных молока, кефира или сока. Употреблять готовый коктейль 1 раз в день вместе с приемом пищи.
Рекомендуемая схема оздоровления при остеохондрозах:
- в период ремиссии – «Литовит-О» (утром и вечером, до, либо после еды),
- в период обострения – «Литовит-Ч» (утром и вечером, до, либо после еды),
- 15 дней по 1 г утром и 1,5 г вечером, 5 дней перерыв,
- 15 дней по 2,5 г – 2 раза в день.
Запивать растворимым напитком «Литовит Брусника» в указанной дозировке (1 чайная ложка гранулята на 100-150 мл фильтрованной воды комнатной температуры).
НовоПротеин 30 г (2 столовых ложки) сухого продукта размешать с 200 мл тёплой воды или низкожирных молока, кефира или сока. Употреблять готовый коктейль 2 раза в день вместе с приемом пищи.
Необходимым условием профилактики и реабилитации является потребление качественной воды – не менее 30-50 мл на кг массы тела! Оптимальным вариантом восстановления качественного состава воды является использование угольно-цеолитовых фильтров «Арго»!
Выражение «здоровый позвоночник» в большинстве случаев равнозначно выражению «здоровый спинной мозг», что является одним из необходимых условий качества жизни человека.
Источник
 НПФ «НОВЬ» Уважаемые читатели, данная публикация является продолжением темы «Мой позвоночник – мое здоровье!».
НПФ «НОВЬ» Уважаемые читатели, данная публикация является продолжением темы «Мой позвоночник – мое здоровье!».
«Спинной мозг и позвоночник. Пояснично-крестцовый отдел»
Спинной мозг располагается в позвоночном канале, являясь прямым продолжением головного мозга. Верхней анатомической границей спинного мозга является линия соединения верхнего края первого шейного позвонка с краем затылочного отверстия. Заканчивается спинной мозг на уровне поясничного отдела, где происходит его конусовидное сужение, переходящее в мозговую терминальную нить, которая находится в позвоночном канале крестцового отдела.
По данным статистики, поясничный остеохондроз является самым распространенным (!) заболеванием опорно-двигательного аппарата (более 50% случаев).
Дело в том, что поясничный отдел испытывает значительное давление со стороны верхней половины тела. Кроме того, позвоночник своими суставами формирует систему рычагов, значительно увеличивающими нагрузку на диски и тела позвонков. Так, давление на диски в области поясничного отдела позвоночника при кашле или чихании составляет более 200 кг! Поясничный отдел является самым подвижным сегментом позвоночного столба.
Под влиянием нагрузок, создаваемых весом и подвижностью поясничного отдела, межпозвонковый диск постепенно утрачивает эластичность, его пульпозное студенистое ядро теряет способность сохранять воду, крошится и перестает выполнять функцию амортизатора. Более плотное фиброзное кольцо, стабилизирующее диск по периферии, также теряет способность растягиваться и сжиматься. В нем появляются микротрещины, а затем и разрывы, через которые содержимое диска выпячивается наружу. Развивается грыжа межпозвонкового диска. Диск уплощается, позвонки «смыкаются» между собой, сокращая размер отверстий, через которые выходят нервные сплетения. Происходит сдавливание корешков спинномозговых нервов. В случае выпадения грыжи (или ее части) в спинномозговой канал может сдавливаться и спинной мозг! Последствия зависят от тяжести и длительности патологического процесса. При ущемлении нервных сплетений развивается болевой синдром с последующим нарушением подвижности и чувствительности нижних конечностей. Нарушается сегментарная иннервация почек и мочевыводящих путей, надпочечников, простаты и матки. При сдавливании спинного мозга на уровне пояснично-крестцового отдела в патологический процесс могут вовлекаться рефлекторные центры мочеиспускания, эрекции и дефекации, вплоть до полной утраты рефлекса (недержание мочи, эректильная дисфункция, непроизвольная дефекация).
Основными структурными компонентами хрящевой ткани межпозвонковых дисков являются хрящевые клетки – хондроциты и внеклеточный матрикс. Причем большую часть массы хряща составляет именно межклеточный матрикс, формирующей пульпозное ядро, окруженное плотной, но эластичной фиброзной тканью (фиброзное кольцо). Хрящевая ткань имеет ограниченный ресурс регенерации, поскольку в ней мало клеток способных к воспроизводству. Основная часть регенерации идет за счет восстановления внеклеточного матрикса, который нуждается в РЕГУЛЯРНОМ ПОСТУПЛЕНИИ КРЕМНИЯ, ВОДЫ И БЕЛКА (см. статью: «Синовиальная жидкость – уникальная смазка суставов», раздел «особенности питания хряща»).
Кремний:
Процесс износа межпозвонковых дисков исследователи связывают, прежде всего, с дефицитом кремния – элемента пластичности, гибкости тканей межпозвонковых дисков. Кремний является ключевым элементом формирования внеклеточного матрикса, его способности удерживать воду.
«Нормальное содержание Si — естественный ключ к здоровью»
Вернадский В.И.
Вода:
Хрящ нуждается в регулярном обновлении жидкости. Вода заполняет «ячейки» межклеточного вещества, формируя его структуру.
Белок:
«Стенки» ячеек межклеточного матрикса состоят из волокон соединительной ткани, где основным строительным материалом является белок. Клетки хрящевой и костной ткани, синовиальная жидкость, связочный и мышечный аппарат также нуждаются в регулярном поступлении качественного белка.
Нутриентная поддержка межпозвонковых дисков:
БАД «Оптисорб» (сочетание неорганического цеолита с минералом органической природы – диатомитом), цеолитсодержащие БАД «Литовит-М», «Литовит-Ч» и «Литовит-О» в контексте темы остеохондрозов являются эффективными донорами кремния в минеральный обмен. Эффективность цеолитсодержащих БАД в профилактике и реабилитации не ограничивается кремнием. Суставы, кости, мышцы, сухожилия и нервные сплетения нуждаются в постоянном, качественном минеральном питании, важнейшей частью которого является кальций – основной структурный компонент прочности костной ткани. Фосфор, который играет большую роль в поддержке мышечной ткани и костей, магний, натрий, фтор… Цеолитсодержащие БАД является средством регуляции всего (!) минерального баланса, поставляя в организм недостающие макро- и микроэлементы и выводя содержащиеся в избытке.
Как селективные энтеросорбенты, цеолитсодержащие БАД удаляют из организма токсины. Детоксикационные свойства БАД распространяются в том числе, и на межклеточное матрикс, что, безусловно, способствует самовосстановлению хрящевой ткани.
В комплексе с цеолитсодержащими энтеро-, доноросорбентами в схемах профилактики и реабилитации остеохондрозов рекомендуется использовать «НовоПротеин» – специализированный продукт питания, обладающий высокой витальной ценностью по содержанию белков и незаменимых аминокислот в соотношении, которое позволяет обеспечивать полноценный белковый обмен в хрящевой ткани, мышечном и связочном аппарате.
Рекомендуемая схема оздоровления позвоночника (профилактическая):
«Оптисорб»
15 дней по 2,5 г – 2 раза в день (утром и вечером, до, либо после еды)
5 дней перерыв,
15 дней по 2,5 г – 2 раза в день.
Запивать растворимым напитком «Литовит Брусника» в указанной дозировке (1 чайная ложка гранулята на 100-150 мл фильтрованной воды комнатной температуры).

НовоПротеин 30 г (2 столовых ложки) сухого продукта размешать с 200 мл тёплой воды или низкожирных молока, кефира или сока. Употреблять готовый коктейль 1 раз в день вместе с приемом пищи.
Рекомендуемая схема оздоровления при остеохондрозах:
В период ремиссии – «Литовит-О» (утром и вечером, до, либо после еды):
В период обострения – «Литовит-Ч» (утром и вечером, до, либо после еды):
15 дней по 1 г утром и 1,5 г вечером, 5 дней перерыв,
15 дней по 2,5 г – 2 раза в день.
Запивать растворимым напитком «Литовит Брусника» в указанной дозировке (1 чайная ложка гранулята на 100-150 мл фильтрованной воды комнатной температуры).
НовоПротеин 30 г (2 столовых ложки) сухого продукта размешать с 200 мл тёплой воды или низкожирных молока, кефира или сока. Употреблять готовый коктейль 2 раза в день вместе с приемом пищи.
Необходимым условием профилактики и реабилитации является потребление качественной воды – не менее 30-50 мл на кг массы тела! Оптимальным вариантом восстановления качественного состава воды является использование угольно-цеолитовых фильтров «Арго»!
Выражение «здоровый позвоночник» в большинстве случаев равнозначно выражению «здоровый спинной мозг», что является одним из необходимых условий качества жизни человека.
Автор статьи Никитин А.Н научный консультант НПФ «Новь», врач – фитотерапевт
Источник
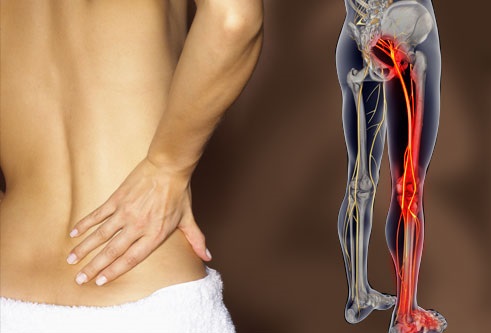
Поясничная радикулопатия (корешковый синдром) – это неврологическое состояние обусловленной компрессией одного из корешков L1-S1, для которого характерно наличие боли в пояснице с иррадиацией в ногу. Компрессия корешка может проявляться не только болью (иногда простреливающего характера), но и нарушением чувствительности онемением, парестезиями или мышечной слабостью. Радикулопатия( корешковый синдром) может возникать в любой части позвоночника, но она наиболее часто он возникает в поясничном отделе . Люмбо-сакральная радикулопатия встречается примерно у 3-5% населения, как у мужчин так и женщин, но ,как правило, у мужчин синдром встречается в возрасте 40 лет, а у женщин синдром развивается в возрасте от 50 до 60 лет. Лечение корешкового синдрома пояснично-крестцового отдела позвоночника может быть проведено как помощью консервативных методов, так и с использованием оперативных техник.
Причины
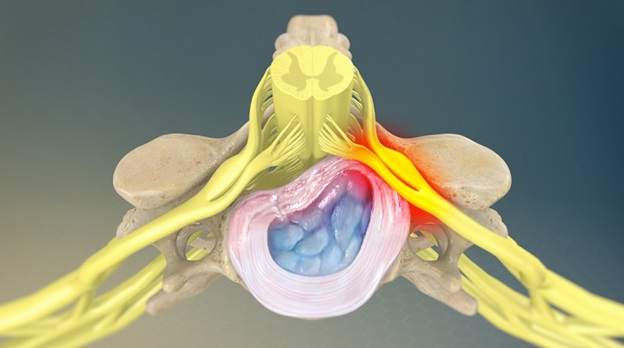
Любые морфологические образования или патологические процессы, которые приводят к компрессионному воздействию на нервный корешок, могут стать причиной корешкового синдрома.
Основными причинами поясничной радикулопатии являются:
- Грыжа диска или протрузия могут оказывать давление на нервный корешок и приводить к воспалению в области корешка.
- Дегенеративное заболевание суставов позвоночника, приводящее к образованию костных шипов на фасеточных суставах, что может привести к сужению межпозвоночного пространства, что будет оказывать компрессионное воздействие на нервные корешок.
- Травма или мышечный спазм могут оказывать давление на корешок и появлению симптоматики в зоне иннервации .
- Дегенеративное заболевание дисков, которое приводит к износу структуры межпозвоночных дисков, и уменьшению высоты дисков, что может привести к уменьшению свободного пространства в межпозвоночном отверстии и компрессии корешка на выходе из позвоночного столба.
- Спинальный стеноз
- Опухоли
- Инфекции или системные заболевания
У пациентов моложе 50 лет наиболее частой причиной корешкового синдрома в поясничном отделе позвоночника является грыжа межпозвоночного диска. После 50 лет корешковая боль часто вызвана дегенеративными изменениями позвоночника (стеноз межпозвоночного отверстия).
Факторы риска развития поясничной радикулопатии:
- возраст (45-64 года)
- курение
- психический стресс
- Напряженная физическая активность (частый подъем тяжестей)
- Вождение или вибрационное воздействие
Симптомы
Симптомы, возникающие в результате корешкового синдрома (радикулопатии), локализуются в зоне иннервации конкретного корешка.
- Боль в спине с иррадиацией в ягодицу, ногу и простирающаяся вниз позади колена, в стопу – интенсивность боли зависит от корешка и степени компрессии.
- Нарушение нормальных рефлексов в нижней конечности.
- Онемение или парестезия (покалывание) могут наблюдаться от поясницы до стопы, в зависимости от зоны иннервации пораженного нервного корешка.
- Мышечная слабость может возникать в любой мышце, которая иннервируется защемленным нервным корешком. Длительное давление на нервный корешок может вызвать атрофию или потерю функции конкретной мышцы .
- Боль и местная болезненность локализуются на уровне поврежденного корешка.
- Мышечный спазм и изменения позы в ответ на компрессию корешка.
- Боль усиливается при нагрузке и уменьшается после отдыха
- Потеря возможности совершать определенные движения туловищем: невозможность разгибаться назад, наклоняться в сторону локализации компрессии или долго стоять.
- Если компрессия значительная, то могут быть затруднительны такие виды активности как сидение, стояние и ходьба.
- Изменение нормального лордоза поясничного отдела позвоночника.
- Развитие стенозоподобных симптомов.
- Скованность в суставах после периода отдыха.
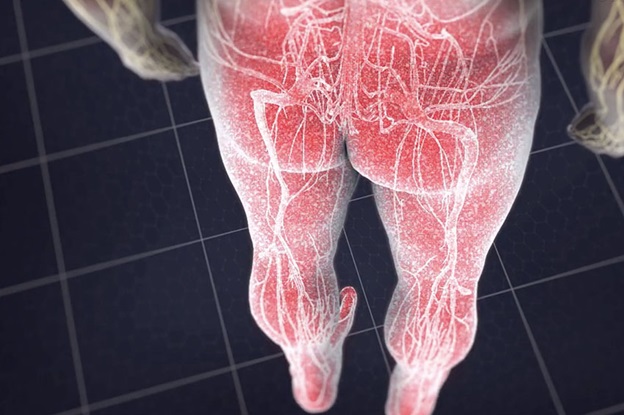
Паттерны боли
- L1 – задняя, передняя и внутренняя поверхность бедра.
- L2 – задняя, передняя и внутренняя поверхность бедра.
- L3 – задняя и передняя, ??а внутренняя поверхность бедра с распространением вниз .
- L4 – задняя и передняя поверхность бедра, к внутренней поверхности голени, в стопу и большой палец стопы .
- L5 – По заднебоковой части бедра, передней части голени, верхней части стопы и среднего пальцы стопы
- S1 S2 – Ягодица, задняя часть бедра и голени.
Начало появления симптомов у пациентов с пояснично-крестцовой радикулопатией (корешковым синдромом) часто бывает внезапным и включает боль в пояснице.
Сидение, кашель или чихание могут усугубить боль, которая распространяется от ягодицы по задней поверхности голени, лодыжки или стопы.
Необходимо быть бдительным при наличии определенных симптомов (красных флажков). Такие красные флажки могут означать более тяжелое состояние, требующее дальнейшего обследования и лечения (например, опухоль, инфекция). Наличие лихорадки, потери веса или ознобов требует тщательного обследования.
Возраст пациента также является фактором при поиске других возможных причин симптоматики у пациента. Лица моложе 20 лет и старше 50 лет подвержены повышенному риску возникновения более серьезных причин боли (например, опухоли, инфекции).
Диагностика
Первичный диагноз корешкового синдрома пояснично-крестцового отдела позвоночника выставляется на основании симптоматики истории болезни и данных физического обследования (включая тщательное изучение неврологического статуса). Тщательный анализ моторной, сенсорной и рефлекторной функций позволяет определить уровень поражения нервного корешка.
Если пациент сообщает о типичной односторонней иррадиирущей боли в ноге и есть один или несколько положительных результатов неврологического теста, то тогда диагноз радикулопатии очень вероятен.
Тем не менее, существует ряд состояний, которые могут проявляться схожими симптомами. Дифференциальную диагностику необходимо проводить со следующими состояниями:
- Псевдорадикулярный синдром
- Травматические повреждения дисков в грудном отделе позвоночника
- Повреждения дисков в пояснично-крестцовом отделе
- Стеноз позвоночного канала
- Cauda equina
- Опухоли позвоночника
- Инфекции позвоночника
- Воспалительные / метаболические причины – диабет, анкилозирующий спондилоартрит, болезнь Педжета, арахноидит, саркоидоз
- Вертельный бурсит
- Интраспинальные синовиальные кисты
Для постановки клинически достоверного диагноза, как правило, требуются инструментальные методы диагностики:
- Рентгенография – может обнаружить наличие дегенерации суставов, определить переломы, пороки развития костей, артрит, опухоли или инфекции.
- МРТ – ценный метод визуализации морфологических изменений в мягких тканях, включая диски, спинной мозг и нервные корешки.
- КТ (МСКТ) предоставляет полноценную информации о морфологии костных структур позвоночника и визуализацию спинальных структур в поперечном сечении.
- ЭМГ (ЭНМГ) Электродиагностические (нейрофизиологические) исследования необходимы для исключения других причин сенсорных и двигательных нарушений, таких как периферическая невропатия и болезнь моторных нейронов
Лечение
Лечение корешкового синдрома пояснично-крестцового отдела позвоночника будет зависеть от тяжести симптоматики и клинических проявлений. Чаще всего, используется консервативное лечение, но в определенных случаях бывает необходимо хирургическое лечение.
Консервативное лечение:
- Покой: необходимо избегать действий, которые вызывают боль (наклон, подъем, скручивание, поворот или наклон назад. Покой необходим при остром болевом синдроме
- Медикаментозное лечение: противовоспалительные, обезболивающие препараты, миорелаксанты.
- Физиотерапия. При остром болевом синдроме эффективно применение таких процедур как криотерапия или хивамат. Физиотерапия позволяет уменьшить боль и воспаление спинальных структур. После купирования острого периода физиотерапия проводится курсами( ультразвук, электростимуляция, холодный лазер, и др.).
- Корсетирование. Использование корсета возможно при остром болевом синдроме для уменьшения нагрузки на нервные корешки, фасеточные суставы, мышцы поясницы. Но длительность ношения корсета должна быть непродолжительной, так как продолжительная фиксация может привести к атрофии мышц.
- Эпидуральные инъекции стероидов или инъекции в область фасеточных суставов используются для уменьшения воспаления и купирования боли при выраженном корешковом синдроме.
- Мануальная терапия. Манипуляции позволяют улучшить мобильность двигательных сегментов поясничного отделе позвоночника , снять избыточное напряжение мышц . Использование методов мобилизации также помогает модулировать боль.
Иглорефлексотерапия. Этот метод широко используется в лечении корешкового синдрома в пояснично-крестцовом отделе позвоночника и помогает как снизить симптоматику в остром периоде, так и входит в комплекс реабилитации.
- ЛФК. Физические упражнения включают упражнения на растяжку и укрепление мышц . Программа упражнений позволяет восстановить подвижность суставов, увеличить диапазон движений и усилить мышцы спины и брюшной полости. Хороший мышечный корсет позволяет поддерживать, стабилизировать и уменьшать напряжение на спинномозговые суставы, диски и снизить компрессионное воздействие на корешок. Объем и интенсивность физических упражнений должны увеличиваться постепенно для того, чтобы избежать рецидивов симптоматики.
- Для того чтобы добиться стойкой ремиссии и восстановления функциональности позвоночника и двигательной активности в полном объеме необходимо, чтобы пациент после прохождения курса лечения продолжал самостоятельные занятия, направленные на стабилизацию позвоночника. Программа упражнений должна быть индивидуальной .
Хирургическое лечение
Оперативные методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника необходимы в тех случаях, когда есть устойчивость к консервативному лечению или имеются симптомы, свидетельствующие о выраженной компрессии корешка такие как:
- Усиление радикулярной боли
- Признаки усиления раздражения корешка
- Слабость и атрофия мышц
- Недержание или нарушение функции кишечника и мочевого пузыря
При нарастании симптоматики, может быть показано хирургическое вмешательство, для того чтобы снять компрессию и удалить дегенеративные ткани, которые оказывают воздействие на корешок. Хирургические методы лечения корешкового синдрома в пояснично-крестцовом отделе позвоночника будут зависеть от того, какая структура вызывает компрессию . Как правило, эти методы лечения включают какой-либо способ провести декомпрессию корешка , либо стабилизировать позвоночник.
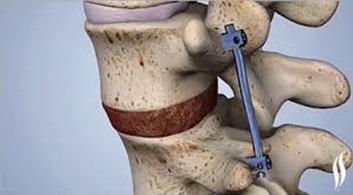
Некоторые хирургические процедуры, используемые для лечения поясничной радикулопатии:
- Фиксация позвонков (спондилодез – передний и задний)
- Поясничная ламинэктомия
- Поясничная микродискэктомия
- Ламинотомия
- Трансфораминальный поясничный интеркорпоральный спондилодез
- Имплантация кейджа
- Коррекция деформации
Прогноз
В большинстве случаев удается лечить корешковый синдром в пояснично-крестцовом отделе позвоночника консервативно (без хирургического вмешательства) и восстановить трудоспособность. Продолжительность лечения может варьироваться от 4 до 12 недель в зависимости от тяжести симптомов. Пациентам обязательно необходимо продолжать в домашних условиях выполнять упражнения для улучшения осанки, а также на растяжение, усиление и стабилизацию. Эти упражнения необходимы для лечения состояния, вызвавшего корешковый синдром.
Профилактика
Развитие корешкового синдрома в пояснично-крестцовом отделе позвоночника можно предотвратить. Чтобы уменьшить вероятность развития этого состояния необходимо:
- Практиковать хорошую осанку, сидя и стоя, в том числе во время вождения автомобиля.
- Использовать правильную механику тела при подъеме, толкании, вытягивании или выполнении любых действий, которые оказывают дополнительную нагрузку на позвоночник.
- Поддерживать здоровый вес. Это уменьшит нагрузку на позвоночник.
- Не курить.
- Обсудить свою профессию с врачом ЛФК, который может провести анализ рабочих движений и предложить меры по снижению риска получения травмы.
- Мышцы должны быть сильными и эластичными. Необходимо последовательно поддерживать достаточный уровень физической активности .
Чтобы предотвратить рецидивы поясничной радикулопатии, необходимо:
- Продолжать использовать новые привычки, позы и движения, которые рекомендованы врачом ЛФК.
- Продолжать выполнять программу домашних упражнений, которую подобрал врач ЛФК.
- Продолжать оставаться физически активными и поддерживать форму.
Источник


