Гнойные затеки в поясничном отделе

Спинальный эпидуральный абсцесс — ограниченное гнойное воспаление эпидурального спинномозгового пространства. Проявляется острой болью в спине, трансформирующейся в корешковый синдром, появлением и прогрессированием парезов, тазовых расстройств и чувствительных нарушений в соответствии с топикой абсцесса. В ходе диагностики оптимальным является проведение МРТ спинного мозга, при отсутствии такой возможности — спинальной пункции и миелографии. Лечение состоит в как можно более ранней оперативной декомпрессии спинного мозга с дренированием абсцесса, проводимой на фоне массивной антибиотикотерапии.
Общие сведения
Спинальный эпидуральный абсцесс — локальный гнойно-воспалительный процесс, возникающий в эпидуральном пространстве. Последнее представляет собой щель, располагающуюся между твердой (дуральной) спинальной мозговой оболочкой и стенками позвоночного канала. Эпидуральное пространство заполнено рыхлой клетчаткой и венозными сплетениями. По нему гнойное воспаление может распространяться в церебральном или каудальном направлении, занимая пространство, соответствующее нескольким позвоночным сегментам.
В литературе по неврологии спинальный эпидуральный абсцесс можно встретить под синонимичным названием «ограниченный гнойный эпидурит». Частота встречаемости эпидурального абсцесса спинного мозга в среднем составляет 1 случай на 10 тыс. госпитализаций. Наиболее часто, примерно в половине случаев, наблюдается абсцесс среднегрудного отдела позвоночника. Около 35% приходится на эпидуральные абсцессы поясничного отдела, 15% – на шейный отдел. Заболевают преимущественно люди в возрасте от 40 до 75 лет с пониженной сопротивляемостью иммунной системы. Современная тенденция к росту заболеваемости, по всей видимости, обусловлена увеличением численности пожилого населения и количества лиц с пониженным иммунитетом.
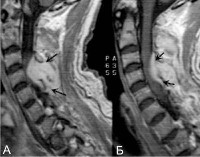
Спинальный эпидуральный абсцесс
Причины спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс является следствием попадания в субдуральное пространство инфекции. В качестве инфекционных агентов могут выступать стафилококки (50-60% случаев), стрептококковая инфекция, анаэробные микроорганизмы, специфические возбудители (например, палочка туберкулеза), грибы. Занос инфекции в эпидуральное пространство возможен гемато- и лимфогенным способом из существующих в организме удаленных инфекционных очагов, таких как фурункулез, заглоточный абсцесс, нагноившаяся киста средостения, инфекционный эндокардит, пиелонефрит, гнойный цистит, периодонтит, гнойный отит, пневмония и пр.
Спинальный эпидуральный абсцесс может возникнуть в результате распространения гнойного воспаления из рядом расположенных структур при остеомиелите или туберкулезе позвоночника, абсцессе поясничной мышцы, пролежнях, ретроперитонеальном абсцессе. Примерно до 30 % случаев эпидурального абсцедирования связаны с проникновением инфекции вследствие травмы позвоночника, например, перелома позвонка с вклинением его частей или осколков в клетчатку эпидурального пространства. Возможно образование посттравматической гематомы с ее последующим нагноением. В редких случаях спинальный эпидуральный абсцесс формируется как осложнение эпидуральной анестезии, люмбальных пункций или хирургических операций на позвоночнике.
Немаловажное значение в развитии абсцедирования имеет иммунокомпрометированное состояние организма больного, при котором проникающие в субдуральное пространство микроорганизмы не получают достойного отпора иммунной системы. Причинами снижения иммунного ответа могут быть пожилой возраст, хронический алкоголизм, наркомания, ВИЧ-инфекция, сахарный диабет и др.
Формирование абсцесса в спинальном эпидуральном пространстве сопровождается развитием ликвороциркуляторного блока и нарастающей компрессией спинного мозга. В отсутствие быстрой ликвидации абсцесса в спинном мозге на фоне сдавления происходят необратимые дегенеративные процессы, влекущие за собой формирование стойкого неврологического дефицита.
Симптомы спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс манифестирует соответствующей его локализации разлитой болью в спине, подъемом температуры тела до высоких цифр, ознобами. Отмечается локальная ригидность позвоночных мышц, болезненность перкуссии остистых отростков, положительные симптомы натяжения. Затем наступает 2-я стадия болезни — боль трансформируется в корешковый синдром, что сопровождается снижением сухожильных рефлексов в соответствии с уровнем поражения. На 3-ей стадии возникают парезы и тазовые нарушения, свидетельствующие о компрессии проводящих спинальных путей, зачастую наблюдаются парестезии. Переход в 4-ую стадию сопровождается быстрым нарастанием парезов вплоть до полных параличей, проводниковыми нарушениями чувствительности.
Неврологическая картина неспецифична. Периферические вялые параличи отмечаются на уровне локализации субдурального абсцесса, а ниже этого уровня определяются проводниковые расстройства: центральные параличи и сенсорные нарушения. В проекции абсцесса на поверхности спины может наблюдаться гиперемия кожи и отечность подлежащих тканей.
Скорость развития клиники в соответствии с указанными выше стадиями вариативна. Острый субдуральный абсцесс характеризуется формированием параличей спустя несколько суток от дебюта болезни, хронический — через 2-3 недели. При хроническом абсцессе высокая лихорадка зачастую отсутствует, чаще наблюдается субфебрилитет. Трансформация острого абсцесса в хронический сопровождается снижением температуры тела и некоторой стабилизацией клиники, иногда уменьшением выраженности симптомов спинальной компрессии. Течение хронического абсцесса представляет собой смену обострений и затуханий клинических симптомов.
Диагностика спинального эпидурального абсцесса
Неспецифичность симптомов и данных неврологического статуса не позволяют неврологу и нейрохирургу достоверно диагностировать спинальный субдуральный абсцесс. Заподозрить его можно при наличии инфекционного процесса в области позвоночного столба или удаленного очага гнойной инфекции. При остром процессе возникают соответствующие изменения в клиническом анализе крови (ускорение СОЭ, лейкоцитоз), хронический абсцесс характеризуется слабой выраженностью островоспалительных изменений крови. Данные о характере возбудителя может дать бакпосев крови.
Проведение рентгенографии позвоночника помогает выявить или исключить остеомиелит и туберкулезный спондилит. Люмбальная пункция возможна только при расположении абсцесса выше нижнегрудных сегментов. Поражение ниже грудного уровня является противопоказанием для ее проведения, поскольку существует опасность внесения пункционной иглой инфекции в арахноидальное пространство с развитием гнойного менингита. В таких случаях возможна субокципитальная пункция.
Люмбальную или субокципитальную пункцию совмещают с проведением соответственно восходящей или нисходящей миелографии. Последняя выявляет экстрадуральное (частичное или полное) сдавление спинного мозга, однако малоинформативна в отношении дифференциации вызвавшего компрессию объемного образования, т. е. не может различить абсцесс, гематому и опухоль спинного мозга. Наиболее надежным и безопасным способом диагностировать спинальный субдуральный абсцесс является проведение КТ, оптимально — МРТ позвоночника.
Лечение и прогноз спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс является показанием к срочному хирургическому вмешательству. Проводится декомпрессия спинного мозга путем ламинэктомии и дренирование субдурального пространства. При наличии остеомиелита в ходе операции производится удаление нежизнеспособных костных тканей с последующей фиксацией позвоночника. Своевременно проведенная операция предотвращает развитие парезов или уменьшает их степень.
Антибиотикотерапия начинается эмпирически (до получения результатов бакпосева) еще на стадии предоперационной подготовки с парентерального введения препаратов широкого спектра (амоксициллина, рифампицина, ванкомицина, цефотаксима), их комбинации или комбинированных антибактериальных препаратов (например, амоксициллин+клавулановая кислота). Затем переходят на пероральный прием антибиотиков. Продолжительность лечения антибиотиками составляет от 1 до 2 мес. При диагностике туберкулеза проводится консультация фтизиатра и назначается противотуберкулезная терапия.
От 18% до 23% случаев субдурального абсцесса спинного мозга заканчиваются смертельным исходом в результате сепсиса, ТЭЛА и др. осложнений. Наиболее неблагоприятный прогноз у пожилых пациентов при осуществлении хирургического вмешательства после развития параличей. При ранней диагностике и проведении оперативного лечения до возникновения парезов прогноз благоприятный. После операции отмечается остановка прогрессирования неврологических нарушений. Однако при выраженном характере неврологического дефицита его регресс не происходит даже в случаях, когда оперативное лечение проводилось в первые 6-12 ч его появления.
Источник
ПСОИТ (psoitis; греч, psoa поясничная мышца + -itis) — воспаление подвздошно-поясничной мышцы. П. бывает, как правило, односторонним. Чаще развивается в детском и юношеском возрасте.
Этиология и патогенез
Гноеродная микрофлора может проникать в подвздошно-поясничную мышцу различными путями — лимфогенным, гематогенным и за счет перехода из соседних гнойных очагов.
Наиболее часто возбудители инфекции проникают лимфогенным путем, что объясняется значительным развитием лимф, сосудов вокруг подвздошно-поясничной мышцы, которые широко анастомозируют с лимф, сосудами органов малого таза и нижних конечностей. Поэтому П. нередко возникает при воспалительных процессах в органах малого таза (параметрите, аднексите и др.) и в нижних конечностях (рожистом воспалении, флегмоне, абсцессе и др.). Лимф, узлы, расположенные в рыхлой забрюшинной клетчатке между задней поверхностью подвздошной мышцы и подвздошной костью, связаны с паховыми лимф, узлами; этим объясняется частое развитие П. при гнойном воспалении паховых лимф, узлов. Гематогенный путь проникновения возбудителей инфекции в подвздошно-поясничную мышцу встречается при сепсисе и гнойных процессах любой локализации.
Возникновению лимфогенного и гематогенного П. способствует травма, перенапряжение мышцы, сопровождающиеся кровоизлиянием и образованием гематомы, что особенно характерно для больных, страдающих нарушениями свертывающей системы крови и повышенной кровоточивостью (гемофилия и др.).
Переход воспаления на мышцу из соседних гнойных очагов встречается при остеомиелите тазовых костей и позвоночника, паранефрите, пара-колите, ретроцекальном абсцессе при остром аппендиците и др. Особую форму представляет П., развивающийся при остеомиелите нижних грудных и поясничных позвонков. В этом случае гной разрушает переднюю продольную связку позвоночника и проникает в клетчатку, окружающую подвздошно-поясничную мышцу (перипсоит), образуя вокруг нее гнойные затеки (см. Затеки), а затем проникает и в толщу мышцы. Редко гнойный П. развивается вследствие прорыва абсцесса легкого через диафрагму в забрюшинное пространство с последующим распространением гнойного процесса на пояснично-подвздошную мышцу.
Патологическая анатомия
Различают серозный, серозно-гнойный и гнойный псоит. Серозный П. является начальной стадией заболевания и без надлежащего лечения переходит в серозно-гнойный. Чаще всего серозный П. возникает как реактивное воспаление при наличии гнойных процессов вблизи подвздошно-поясничной мышцы. Серозно-гнойный П. отличается наличием серозно-гнойного экссудата и мелких абсцессов в толще мышцы. При прогрессировании процесса воспаление распространяется на окружающую клетчатку, возникает парапсоит.
Наиболее тяжелая форма П.— гнойное воспаление мышцы с ее расплавлением и образованием абсцесса (псоасабсцесс). Иногда возникают огромные абсцессы, ограниченные фасциальным влагалищем мышцы, содержа-, щие несколько литров гнойной жидкости. При осложненном течении гнойный процесс может распространяться по межтканевым пространствам, образуя (гл. образом за счет гнойно-некротического поражения клетчатки) затек прежде всего в подвздошную ямку вплоть до паховой связки, который принимает характер обширной флегмоны (флегмона-затек по Войно-Ясенецкому). Затек может распространяться в забрюшинное пространство (см.), через поясничные треугольники Пти и Лесгафта—Гринфельта (см. Поясничная область) соответственно в малый таз и поясничную область; через мышечную лакуну он может проникать на переднюю поверхность бедра.
Клиническая картина
Характерны боли на стороне поражения в поясничной и подвздошной области, отдающие в бедро и усиливающиеся при ходьбе, а также сгибательная контрактура бедра (псоас-симптом), к-рая в начальной стадии заболевания выражена слабо, а затем усиливается: у лежащего больного бедро притянуто к животу, конечность согнута в коленном суставе, приведена и несколько ротирована кнаружи; приведение бедра безболезненно, но при попытке разогнуть бедро возникает резкая боль. При пальпации в области поясничных треугольников Пти и Лесгафта—Гринфельта отмечается болезненность. При глубокой пальпации в боковой области живота определяется болезненное уплотнение по ходу подвздошно-поясничной мышцы. В более поздних стадиях можно пальпировать веретенообразной формы плотный инфильтрат без четких границ, располагающийся забрюшинно кнаружи от поясничного отдела позвоночника, а иногда распространяющийся под паховую связку и на бедро, до уровня малого вертела. В стадии абсцедирования инфильтрат увеличивается и приобретает шаровидную форму, отмечается флюктуация (см. Зыбление). При прорыве гноя в забрюшинное пространство за пределы подвздошно-поясничной мышцы возникает припухлость и зыбление в поясничной области. Затек проявляется болезненной припухлостью и флюктуацией на передней поверхности бедра кнаружи от сосудистого пучка.
Из общих симптомов при гнойном П. отмечаются головная боль, слабость, истощающая лихорадка гектического типа с ознобами и обильным потоотделением; в крови — лейкоцитоз со сдвигом лейкоцитарной формулы влево, ускорение РОЭ.
При П. часто наблюдается образование различных затеков. При переходе процесса в забрюшинное пространство псоас-абсцесс может сообщаться с забрюшинными гнойниками небольшими каналами, трудно обнаруживаемыми во время операции. К тяжелым осложнениям относится сепсис (см.).
Диагноз
Диагноз ставят на основании наличия воспалительного инфильтрата, сгибательной контрактуры бедра и общих симптомов острого гнойного процесса.
В поздних стадиях, при развитии абсцесса и гнойных затеков П. приходится дифференцировать с пионефрозом, паранефритом, осумкованными абсцессами брюшной полости, нагноившимся аппендикулярным инфильтратом, остеомиелитом подвздошной кости, воспалением тазобедренного сустава и туберкулезным спондилитом. В отличие от П. паранефритам.), пионефроз (см.) и аппендикулярный инфильтрат (см. Аппендицит) не сопровождаются сгибательной контрактурой бедра и имеют характерную локализацию процесса. При поражении тазобедренного сустава (см. Коксит) отмечается резкая болезненность при любом движении в суставе (тогда как приведение бедра при П. безболезненно), инфильтрат в области подвздошно-поясничной мышцы отсутствует. Дифференциальная диагностика П. и туберкулезного спондилита особенно затруднена при наличии холодных забрюшинных абсцессов (см. Натечник). В отличие от П. туберкулезный спондилит (см.) протекает хронически, с субфебрильной температурой, резкая болезненность отмечается при надавливании в области пораженных позвонков. Решающее значение для дифференциальной диагностики имеет рентгенол. исследование позвоночника, тазобедренного сустава и костей таза.
Лечение
В начальных стадиях П. применяют антибактериальную терапию (антибиотики, сульфаниламидные препараты) и общеукрепляющее лечение. Раннее применение массивных доз антибиотиков широкого спектра действия обычно предотвращает прогрессирование заболевания и способствует обратному развитию воспалительного процесса.
При образовании псоас-абсцесса показано срочное вскрытие гнойника, к-рое производят под наркозом внебрюшинным косым разрезом, проведенным на 1 см выше и параллельно наружной части паховой связки. После рассечения кожи, подкожной клетчатки и апоневроза наружной косой мышцы живота тупо разделяют волокна внутренней косой и поперечной мышц живота, осторожно отодвигая листок брюшины. Вскрывают гнойную полость, при этом выделяется значительное количество густого гноя. Полость гнойника тщательно обследуют пальцем, выявляя и раскрывая сообщающиеся абсцессы и гнойные затеки. В полость вводят резиновые трубки, применяя при необходимости аспирационное дренирование (см.). При наличии затеков на бедре производят контр апертуры (см.) в области скарповского треугольника (см. Бедренный треугольник) кнутри от портняжной мышцы. При распространении гнойного процесса в забрюшинное пространство проводят дополнительные разрезы в поясничной области.
Библиография: Войно-Ясенецкий В. Ф. Очерки гнойной хирургии, Л., 1956; Михайлец П. В. К вопросу о лечении воспаления забрюшинной клетчатки, Здравоохр. Белоруссии, № 2, с. 32, 1959; Попкиров Ст. Гнойносептическая хирургия, пер. с болг., София, 1976; Старков А. В. Анатомия фасций и клетчатки малого таза, М., 1912.
Д. Ф. Скрипниченко.
Источник
 Спинальный эпидуральный абсцесс – это гнойное воспаление, которое возникает в эпидуральном пространстве позвоночника.
Спинальный эпидуральный абсцесс – это гнойное воспаление, которое возникает в эпидуральном пространстве позвоночника.
Это заболевание считается довольно редким в наши дни, но никто не застрахован от его развития.
Современные достижения медицины (в виде антибиотиков и нейрохирургического лечения) могут избавить от абсцесса и предотвратить появление осложнений.
Но это возможно только при своевременном обращении к специалисту.
Поэтому стоит повнимательнее рассмотреть симптоматику патологии, причины развития заболевания, а также способы избавления от него.
Что такое эпидуральный абсцесс?
Эпидуральный абсцесс – это гнойный воспалительный процесс локального характера, который возникает в эпидуральном пространстве позвоночного столба. Эпидуральное пространство в свою очередь представляет собой своеобразную щель, которая располагается между дуральной (твёрдой) оболочкой спинного мозга и стенками позвоночного канала.

Эпидуральное пространство полностью заполнено рыхлой клетчаткой и венозными сетками. Именно из-за этого гнойное воспаление может распространяться на множество сегментов позвоночника.
Иногда к словосочетанию «эпидуральный абсцесс» добавляют уточнение «спинальный», поскольку заболевание затрагивает позвоночный столб.
Распространенность и значимость
Эпидуральный абсцесс является редким заболеванием. В среднем это заболевание встречается в 1 случае на каждые 10-15 тысяч пациентов. Самым частым является абсцесс среднегрудного отдела позвоночника (где-то 50% всех случаев). Около 30-35% приходится на абсцесс поясничного отдела, в то время как самый малый процент – 15% – приходится на шейный отдел позвоночного столба.
Чаще всего заболевание фиксируют у людей в возрасте от 45 до 75 лет с низкими показателями иммунитета.
Клиническая картина
Первоочередными симптомами в случае с эпидуральным абсцессом являются острые и интенсивные боли в спине в зоне поражения, при этом у пациента держится высокая температура, его бьет постоянный озноб.
Болевые ощущения при этом отдают в нижние конечности, возникает ощущение онемения, потери чувствительности. Чем дальше будет развиваться болезнь, тем больше пациент будет ощущать слабость в конечностях, появится расстройство тазовых функций.
При исследовании выявляют такие изменения, как:
- Общемозговой синдром;
- Менингеальный синдром;
- Общеинфекционный синдром.

На локальном уровне выявляются отеки, гипертонус мышц в пораженной зоне. Может развиться парез нижних конечностей, дисфункция органов малого таза.
Видео: “Анатомия спинного мозга”
Причины развития заболевания
Эпидуральный абсцесс может возникнуть в любом отделе позвоночника. Хотя наиболее частыми случаями абсцесса являются поясничный и грудной абсцессы. Патология может иметь острый характер или же хронический.
Самыми частыми возбудителями эпидурального абсцесса являются патогенные микроорганизмы, т.е. стафилококки, стрептококки и т.д. Именно они вызывают гнойные воспаления в организме вне зависимости от тяжести и локализации. Инфекция попадает в эпидуральное пространство через кровь и лимфу или через ближайшие ткани.
Источники, способные вызвать острый эпидуральный абсцесс:
- Заболевания легких;
- Урогенные инфекции;
- Фурункулы и фурункулёз;
- Септикопиемия;
- Стоматологические заболевания.
Причиной возникновения хронической формы эпидурального абсцесса могут стать:
- Туберкулёз;
- Фарингеальная инфекция;
- Последствия травм и перелома позвоночника;
- Остеомиелит;
- Ретроперитонеальный абсцесс.
Острая форма эпидурального абсцесса отличается от хронической тем, что в случае с острым воспалением инфекция не может проникнуть в спинной мозг, поскольку ей преграждает путь твердая оболочка спинного мозга. Хроническая же форма способна разрушать эти твердые стенки и вызывать изменения в клетчатке эпидурального пространства.
Факторами риска развития эпидурального абсцесса можно считать:
- Алкоголизм;
- Употребление наркотиков;
- Гнойная инфекция в организме;
- Операционные вмешательства на спинном мозге;
- Сахарный диабет;
- Посттравматические проблемы спины;
- Возрастные изменения.
Последствия заболевания
 Если болезнь была своевременно обнаружена, а лечение начато незамедлительно, то прогноз как правило благоприятен. Но как правило локализация абсцесса определяет остаточные последствия неврологического дефицита.
Если болезнь была своевременно обнаружена, а лечение начато незамедлительно, то прогноз как правило благоприятен. Но как правило локализация абсцесса определяет остаточные последствия неврологического дефицита.
Размеры гнойной инфекции могут дать прогноз о вероятном летальном исходе. И хотя современные достижения медицины могут справляться даже с серьезным сепсисом, иммунная система пациента может не справиться с тем количеством стероидов, которым будут ее «кормить».
Если размеры сепсиса были не слишком большими, то шансы избавления от заболевания высоки. В медицинской практике имеются случаи рецидива абсцесса. Поэтому нужно внимательно относится к своему здоровью и проходить регулярное обследование, чтобы избежать повторной инфекции.
Симптомы и методы диагностики заболевания
Основными симптомами, служащими сигналом о наличии абсцесса, являются:
- Острая боль в зоне поражения, не затихающая и не прекращающаяся на протяжении нескольких недель;
- Высокая температура, также не спадающая на протяжении нескольких недель;
- Озноб;
- Болевые ощущения, распространяющиеся на нижние конечности;
- Гипертонус мышц в зоне поражения.
Эти симптомы характеризуют первую стадию заболевания.
Для второй стадии характерно развитие корешкового синдрома, что в свою очередь влечет за собой снижение сухожильных рефлексов в зоне поражения
На третьей стадии развиваются парезы нижних конечностей, возникает дисфункция малого таза.
Четвертая стадия характеризуется нарастаниями парезов, вплоть до полного паралича, потерей чувствительности в конечностях.
На внешнем уровне можно увидеть отечность тканей и гиперемию кожи в зоне поражения.
Острая форма эпидурального абсцесса характеризуется развитием параличей уже спустя несколько суток после первого симптома болезни. Хронической форме для этого требуется несколько недель (2-3).
Кода остра форма перерастает в хроническую, температура тела снижается, несколько снижается выраженность симптомов. Для хронической формы свойственно периодическое обострение и затухание симптомов заболевания.
Диагностика эпидурального абсцесса
Диагностировать эпидуральный абсцесс довольно непросто, поскольку симптоматика заболевания неспецифична.
Если у пациента имеется ярко выраженный инфекционный процесс в области позвоночника или очаг гнойной инфекции в удаленной от позвоночника области, то невролог или нейрохирург могут заподозрить спинальный эпидуральный абсцесс.
 При наличии острого воспалительного процесса можно наблюдать изменения в анализе крови (лейкоцитоз, ускорение СОЭ). Хроническая форма не дает выраженных изменения в анализе крови.
При наличии острого воспалительного процесса можно наблюдать изменения в анализе крови (лейкоцитоз, ускорение СОЭ). Хроническая форма не дает выраженных изменения в анализе крови.
Дополнительно к общему анализу крови назначается бакпосев крови, рентгенография позвоночника (для выявления остеомиелита и туберкулезного спонндилита).
Если врач заподозрил грудной или шейный эпидуральный абсцесс, то он может назначит люмбальную пункцию, которую можно совместить с миелографией. Миелография поможет выявить частичное или полное сдавливание спинного мозга.
Из стандартных мероприятий пациенту назначается КТ и МРТ позвоночника.
Видео: “Абсцесс мозга – что делать?”
Лечение эпидурального абсцесса
Диагноз «спинальный эпидуральный абсцесс» требует немедленного оперативного вмешательства. Только своевременно проведенная операция гарантирует избежание летального исхода.
Медикаментозное лечение
Прием антибиотиков начинается еще до получения результатов бакпосева, на стадии подготовки к операции. Препараты вводятся пациенту парентерально. Обычно назначаются такие препараты, как Амоксициллин, Рифампицин, Цефотаксим. Медикаменты могут вводиться как в индивидуальном порядке, так и в комбинации с другими антибиотиками.
После этого начинается пероральный прием препаратов. Лечение антибиотиками должно длиться около 2 месяцев.
Хирургическое вмешательство
Пациенту с эпидуральным абсцессом проводят декомпрессию спинного мозга при помощи ламинэктомии и дренирования субдурального пространства.
Если у пациента имеется остеомиелит, то по ходу операции хирург удаляет отмершие костные ткани и фиксирует позвоночник. Если операция была проведена своевременно, то это предотвратит развитие парезов или уменьшит их степень (если заболевание было запущено).

Прогноз лечения
Летальный исход в случае с эпидуральным абсцессом регистрируется в 15-20% случаев. Чаще всего в эти цифры входят пожилые люди с дооперационным параличом. Улучшение выраженного неврологического дефицита происходит редко, даже если операционное вмешательство было осуществлено в течение первых 6-13 часов после его появления.
Заключение
Спинальный эпидуральный абсцесс – это заболевание серьезное и опасное.
Поэтому каждому нужно помнить о некоторых особенностях этой патологии:
- Причиной возникновения эпидурального абсцесса может быть снижение иммунитета на фоне наличия инфекционного воспаления или гнойной инфекции. Возбудителями гнойной инфекции обычно являются различные «кокки»: стафилококки, стрептококки и т.д. Поэтому стоит внимательнее относиться к гигиене и питанию, чтобы поддерживать иммунитет в норме;
- Эпидуральный абсцесс имеет 4 стадии развития, а также две формы протекания: острую и хроническую. Хроническая форма отличается от острой по симптоматике и причинам возникновения;
- Лечение эпидурального абсцесса проводится только хирургическим путем и антибиотической терапией. При чем операцию нужно проводить как можно раньше, чтобы предотвратить риск развития паралича или летальный исход.
Комментарии для сайта Cackle
Источник