Диагноз доа коленного сустава 2 степени лечение народными средствами
Повседневная жизнь человека немыслима без двигательной активности, а потому заболевания, которые приводят к ее снижению, воспринимаются особенно болезненно в любом возрасте. Остеоартроз коленного сустава, также именуемый гонартрозом, занимает особое место среди таких болезней. Коленный сустав расположен ниже большинства остальных, а потому испытывает наибольшую нагрузку. Возникать она может не только при ходьбе, но и при сидении в неудобной позе.
Свыше 75% людей пожилого возраста жалуется на симптомы, связанные с гонартрозом. В запущенных случаях сложность представляет даже передвижение по квартире – чтобы добраться до кухни, больному требуются костыли или помощь близких. Артроз коленных суставов входит в 10-ку главных причин инвалидности в России. Однако заболевание поддается профилактике в молодом возрасте – на ранних стадиях его развитие можно существенно затормозить, главное, вовремя узнать, как лечить остеоартроз коленного сустава.
Деформирующий остеоартроз коленного сустава: что это, причины
Остеоартроз коленного сустава – это хронический и прогрессирующий дегенеративный процесс, который поражает хрящевую ткань, субхондриальные кости и прилегающие к суставу мышцы и связки. В норме хрящ выстилает поверхность сустава, защищая головки бедренной и большеберцовой костей и выполняя амортизационную функцию. От трения его защищает суставная жидкость, которая играет роль смазки. При наличии патологического процесса хрящевая выстилка обезвоживается, растрескивается, а затем стирается, обнажая кость, повреждению подвергаются также нервные волокна. Это приводит к неприятным ощущениям при сгибании-разгибании ног, воспалительному процессу в тканях и ограничению подвижности в суставе.
Заболевание распространено у обоих полов. При этом чаще гонартроз поражает женщин в возрасте от 45 лет, а также спортсменов, тучных людей и лиц, задействованных на однообразных физических работах. Провоцирующими факторами заболевания выступают:
переломы ног, вывихи коленных суставов, разрывы и другие повреждения менисков, а также связанные с ними хирургические вмешательства;
воспалительные и системные аутоиммунные заболевания (ревматизм, подагра, ревматоидный артрит, анкилозирующий спондилоартрит);
метаболические и эндокринные нарушения (диабет, атеросклероз, гемофилия, избыток железа, соматотропина);
врожденная гипермобильность коленного сустава или генетическая предрасположенность к артрозу (обычно связанная с особенностями хрящевой ткани или недостаточностью хрящевой смазки);
пожилой возраст;
избыточный вес (каждый лишний килограмм создает нагрузку на сустав, сопоставимую с 3-4 кг);
переохлаждение, обезвоживание;
климактерический и постклимактерический период;
длительные нагрузки на суставы, связанные с выполнением бытовых или профессиональных обязанностей.
Болезнь может проявляться в любом возрасте – даже в 18 лет. Часто на ранних стадиях болезни наблюдается артрит – острое воспаление сустава. Однако путать его с артрозом – хроническим разрушением хрящевой и костной ткани – не стоит.
Симптомы остеоартроза коленного сустава
Течение заболевания строго индивидуально и может отличаться в зависимости от возраста, степени поражения суставов, физической формы и сопутствующих заболеваний.
Общими являются симптомы, связанные с утратой хрящом нормальной толщины, раздражением нервных волокон вследствие трения, образованием и откалыванием остеофитов (кальциевых наростов, которые образуются на костях для сохранения суставного просвета и компенсации нагрузок). Нередко симптомы видны невооруженным глазом и могут отслеживаться самостоятельно, например:
болевые ощущения, которые возрастают при физических нагрузках;
отек;
жар в области колена;
“затекание” колена после длительного пребывания в одной позе;
появление сухого, грубого хруста с щелчком, который как будто отдается в костях;
метеозависимые изменения в состоянии сустава.
Постановка точного диагноза и составление лечебного плана требуют аппаратного исследования (УЗИ, рентген).
Остеоартроз коленного сустава 1 степени
Первая стадия заболевания может протекать практически бессимптомно. Иногда выраженные болевые ощущения отсутствуют, наблюдается только легкий дискомфорт, чувство напряжения в области колена, чувство тепла внутри сустава и в кожных покровах. Может проявляться синовит – скопление жидкости в суставе. Обычно клиническая картина остеоартроз коленного сустава 1 степени включает:
боль при движении или после высоких физических нагрузок, а также при предельном сгибании или разгибании сустава;
после нагрузки появляются жар и отек, свидетельствующие о воспалительном процессе;
появление незначительных остеофитов и сужение суставной щели на рентгеновском снимке.
Обратите внимание: внешние симптомы остеоартроза коленного сустава, характерные для первой стадии, могут наблюдаться при существенном разрушении хряща. Поэтому при первых подозрениях на остеоартроз желательно посетить врача – только он может установить как далеко зашел дегенеративный процесс. Лечение остеоартроза коленного сустава 1 степени имеет положительный прогноз при соблюдении врачебных рекомендаций.
Остеоартроз коленного сустава 2 степени
По мере прогрессирования боли усиливаются, появляются двигательные ограничения, связанные с сокращением амплитуды произвольных движений. Заметна деформация, связанная с неравномерным износом хряща – сустав как бы “сплющивается”, часто наблюдается изгиб конечности в суставе влево или вправо. Остеоартроз коленного сустава 2 степени зачастую сопровождается:
болезненностью при любых нагрузках, которая нарастает в утреннее и вечернее время;
стойким дискомфортом даже после продолжительного отдыха;
снижением подвижности сустава;
покраснением и повышенной температурой кожи над суставом;
увеличением сустава в размере (при этом наблюдается постепенное атрофирование мышц и связок из-за их постоянного перенапряжения);
неприятным хрустом при резких движениях, приседаниях, ходьбе.
Рентген показывает существенное разрастание костной ткани, постепенное разрушение остеофитов и сужение суставной щели более, чем на 30-40%. Кость начинает изменять форму и ось вращения в суставе. Иногда появляются осложнения в виде частичной блокировки сустава из-за попадания остеофита в суставную щель.
Именно на этой стадии пациенты зачастую обращаются к специалистам за лечением остеоартроза коленного сустава 2 степени из-за заметного снижения качества жизни.
Остеоартроз коленного сустава 3 степени
Последняя стадия болезни приводит к инвалидности. Хрящевая ткань при этой форме гонартроза практически полностью отсутствует, разрастание остеофитов приводит к катастрофическому сужению суставной щели и сращению костей. Конечность утрачивает гибкость и причиняет постоянный дискомфорт, в т.ч. психологический, поскольку пациенту сложно принять безболезненное положение. Передвижение практически невозможно без вспомогательных приспособлений – опорной трости, костылей, ходунков для взрослых. Наблюдается:
заметная невооруженным глазом сильная деформация сустава;
практически полное отсутствие подвижности;
значительная хромота, которая может сопровождаться укорочением конечности;
сильный отек из-за скопления жидкости;
чувство онемения в ноге, сниженная чувствительность;
истончение конечности из-за разрушения связок и мышц.
На этом этапе артроз поражает непосредственно кости, повышается риск переломов и серьезных травм. Лечение остеохондроза коленного сустава 3 степени зачастую предполагает операцию.
Лечение остеоартроза коленного сустава
Консервативное лечение гонартроза включает снижение массы тела, лечебную гимнастику, прием обезболивающих и противовоспалительных (в т.ч. нестероидных) препаратов, а также ортопедическое лечение (соблюдение специального двигательного режима, применение стабилизаторов, ортезов, стелек). В особо запущенных случаях показана операция.
Медикаментозное лечение остеоартроза коленного сустава
Одной из эффективнейших мер считается профилактическая – прием хондропротекторов (глюкозамин, хондроитин) в форме таблеток или капсул. Начинать его можно как до появления первых симптомов (в особенности, при генетической предрасположенности), так и на ранних стадиях болезни, когда еще есть что “спасать”. Они ускоряют синтез хрящевой ткани, однако требуют пожизненного приема до 6 месяцев в год для достижения стойкого эффекта.
Обратите внимание: не рекомендован прием анальгетиков свыше 10 дней без консультации терапевта. Если симптоматическое лечение не приносит облегчения за это время, обязательно обратитесь к врачу за новым назначением. Длительное применение НПВС без наблюдения врача может привести к серьезным заболеваниям пищеварительной системы и другим системным эффектам.
Показан прием лекарств в форме таблеток, мазей, кремов. При неэффективности этих средств может проводиться стероидная блокада, которая повышает качество жизни пациентов при сильных болях.
Физиотерапевтические и малоинвазивные методики лечения остеоартроза коленного сустава
В качестве физиотерапии в лечении деформирующего остеоартроза коленного сустава применяется:
ударно-волновая;
ультразвуковая;
мануальная терапия и массаж (в т.ч. лимфодренажный);
кинезио- и механотерапия;
ионофорез;
фонофорез;
миостимуляция;
грязелечение и бальнеотерапия;
гирудотерапия;
иглорефлексотерапия;
механическое вытяжение сустава.
Малоинвазивные методы лечения остеоартроза коленного сустава включают плазмолифтинг – инъекции собственной плазмы крови пациента, обогащенной тромбоцитами, непосредственно в сустав. Этим можно добиться быстрого и интенсивного увлажнения хряща, а также ускорить процесс роста хрящевой ткани. Регенерации также способствуют инъекции гиалуроновой кислоты.
Хирургическое лечение
Последняя стадия гонартроза, как правило, требует проведения заместительной терапии (эндопротезирования), при которой формируются новые суставные поверхности из искусственных материалов. Имплантация проводится только в том случае, если консервативные методы лечения неэффективны, а также имеются значительные повреждения сустава и костей (3-я стадия остеохондроза, как правило, в возрасте от 55 лет).
Более простые операции, такие как артроскопия и остеотомия, могут проводиться в любом возрасте по показаниям: разрыв связок, мениска, повреждения хряща, попадание в суставную сумку костного обломка, неверное сращение некоторых переломов.
ЛФК при остеоартрозе коленного сустава
Лечебная гимнастика помогает снизить болевые ощущения и улучшить биомеханику сустава, какой бы ни была причина гонартроза. Однако комплекс упражнений при остеоартрозе коленного сустава инструктор подбирает индивидуально, основываясь на возрасте, поле, весе, конституциональных особенностях пациента. Статические нагрузки при остеохондрозе коленного сустава противопоказаны.
Лечебная физкультура при остеоартрозе коленного сустава направлена на устранение недостатка мышечной силы и выносливости. Это улучшает компенсаторную функцию связок и мышц, снимая дополнительную нагрузку с хрящевой и костной ткани.
Каждое занятие должно начинаться с растяжки, которая улучшает трофику тканей и помогает разогреть слабые мышцы перед получением нагрузки. В течение дня рекомендуется несколько подходов (как минимум 3) по 10-15 минут. При появлении болей или наличии острого воспаления занятия прекращаются до установления ремиссии. Большинство упражнений при остеоартрозе коленного сустава выполняется в положении сидя или лежа, например:
Лежа на спине, поднимите выпрямленную ногу на 25-30 см над полом и удерживайте ее несколько секунд. Повторения: 10.
“Велосипед”. Лежа на спине, заведите руки за голову и, подняв ноги, имитируйте кручение педалей велосипеда в воздухе. Выполняйте упражнение плавно, хорошо чувствуя диапазон движения и избегая резко сгибать и разгибать ноги.
Лежа на спине, согните ноги в коленях, удерживая пятки на полу. Поддерживая левую ногу руками под задней поверхностью бедра, прижмите ее к груди и задержите на несколько секунд. Повторите с правой ногой. Повторения: 10.
Сидя на высокой поверхности, поболтайте ногами с умеренной амплитудой. Выполняйте это упражнение как можно чаще.
Сядьте повыше и поднимите выпрямленную ногу параллельно полу. Удерживайте позу несколько секунд. Повторения: 10 для каждой ноги.
Если у пациента диагностирован также коксартроз, специалист подбирает другой комплекс упражнений, который исключает нагрузки на головку бедра и направлен на поддержание диапазона движений. Инструктор также расскажет, как лечить остеартроз коленного сустава при помощи индивидуального ортопедического режима (методик разгрузки пораженного сустава).
Желательно включить в программу ЛФК при остеоартрозе коленного сустава плавание и аквааэробику, аэробную ходьбу по ровной поверхности. Обзаведитесь специальной амортизирующей обувью. Чаще пользуйтесь лифтом, избегайте продолжительного стояния и ходьбы в темпе на большие расстояния.
Диета при остеоартрозе коленного сустава
Возрастное течение остеоартроза неразрывно связано с вымыванием солей кальция. Это провоцирует микротрещины в головках костей, приводит к их хрупкости, а также усугубляет ломкость остеофитов. Поэтому нестрогая диета должна быть максимально насыщена микро- и макроэлементами в легкоусвояемых натуральных формах. Максимально разнообразное меню должно включать:
нежирное мясо, а также рыбу и морепродукты, богатые полиненасыщенными жирными кислотами;
высокобелковые продукты, в т.ч. орехи, бобовые, цельные зерновые, пророщенную пшеницу;
изотонические напитки;
источники растительного и животного коллагена (желе, заливное, субпродукты).
Тучным людям при лечении остеоартроза коленного сустава рекомендована диета с целью похудения. Нередко избавление от 5 кг веса приводит к снижению болевых ощущений почти вполовину! С этой целью применяется:
дробное питание;
активное употребление кисломолочных продуктов;
исключение из рациона жирного, соленого, жареной пищи.
Пользуйтесь нашими советами, не забывайте принимать хондропротекторы и будьте легки на подъем!
Читайте об остеоартрозе подробнее здесь.
Источник
Что это?
Остеоартрозом называют группу заболеваний суставного хряща и околосуставных тканей (рис. 1), в которых происходят дегенеративные нарушения. В основе остеоартроза лежит поражение гиалинового хряща, подлежащей (субхондральной) кости, синовиальной оболочки и капсулы сустава, околосуставных связок и мышц.
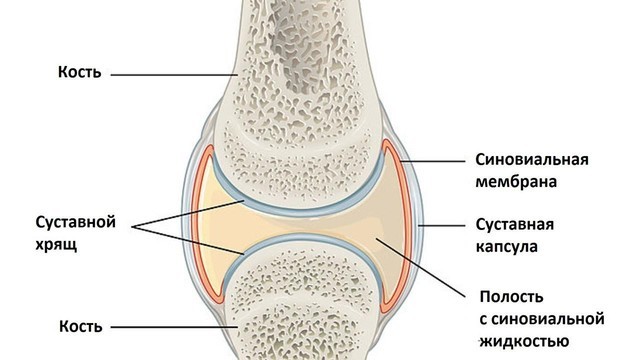 Рисунок 1. Строение сустава. Поверхность костей внутри сустава покрыта хрящом, что помогает снижать трение. Суставная капсула прикреплена к костям и состоит из соединительной ткани. Внутри полость сустава заполнена суставной жидкостью. Источник: OpenStax College
Рисунок 1. Строение сустава. Поверхность костей внутри сустава покрыта хрящом, что помогает снижать трение. Суставная капсула прикреплена к костям и состоит из соединительной ткани. Внутри полость сустава заполнена суставной жидкостью. Источник: OpenStax College
При остеоартрозе снижается плотность и эластичность хряща, происходит его истончение, разволокнение, растрескивание с образованием эрозий. Суставная поверхность прилежащей кости уплотняется и утолщается, суставная щель между хрящами сужается, формируются костные разрастания – остеофиты, похожие на шипы (рис. 2).
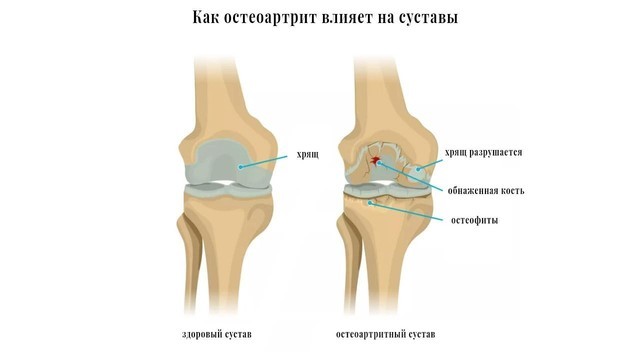 Рисунок 2. Остеоартроз (остеоартрит) коленного сустава. Межсуставное пространство сужено, хрящ разрушен, на кости образовались наросты. Источник: drugwatch.com
Рисунок 2. Остеоартроз (остеоартрит) коленного сустава. Межсуставное пространство сужено, хрящ разрушен, на кости образовались наросты. Источник: drugwatch.com
Они травмируют капсулу сустава, вызывая воспаление ее внутренней синовиальной оболочки (синовит). В результате возникает боль в суставе, он увеличивается и деформируется, а главное – не может полноценно работать.
Чем остеоартроз отличается от артроза?
Согласно Международной классификации болезней, которой руководствуются врачи всего земного шара, термины «остеоартроз» и «артроз» рассматриваются как синонимы. Приставка «остео» в диагнозе говорит о том, что болезнь уже затронула кость. На начальных стадиях артроза кость может быть еще не деформирована.
Не следует путать артроз и артрит. При остеоартрозе происходит разрушение сустава, следствием которого может стать воспаление затронутой области. Артрит – это всегда воспаление, вызванное инфекцией, аутоиммунным процессом или травмой.
В чем причины заболевания?
Внешними причинами остеоартроза могут быть:
- травмы – переломы, повреждение связочного аппарата суставов, вывихи, растяжение связок;
- избыточная нагрузка на суставы из-за обуви на высоких каблуках, занятий спортом (прыжки, бег, тяжелая атлетика) и тяжелым физическим трудом, статичной (сидя или стоя) работы;
- операции на суставах.
Гораздо больше внутренних причин формирования остеоартроза. Это:
- лишний вес;
- эндокринные заболевания: сахарный диабет, нарушение работы щитовидной и паращитовидной желез, ранний климакс и дефицит гормонов в менопаузе (эстрогенов);
- воспалительные заболевания суставов инфекционного происхождения (бактериальные, вирусные);
- аутоиммунная патология (ревматоидный артрит, красная волчанка, ревматизм, псориаз);
- генетические факторы: дисплазии хрящевой ткани, дефицит белка коллагена 2 типа, синдром гипермобильности суставов, гемофилия (из-за нарушения свертывания крови происходят повторные кровоизлияния в суставы);
- нарушение обмена мочевой кислоты (подагра), кальция, меди (болезнь Вильсона-Коновалова);
- нарушения осанки;
- нарушения кровоснабжения суставов из-за варикозной болезни вен нижних конечностей, атеросклероза сосудов.
Кто в группе риска?
Учитывая причины заболевания, в группе риска по остеоартрозу находятся:
- люди старше 45 лет с избыточным весом, ведущие малоподвижный образ жизни;
- женщины, особенно в период естественной или хирургической менопаузы;
- пациенты с перенесенными травмами опорно-двигательного аппарата;
- работники тяжелого физического труда и определенных профессий (водители, продавцы, бухгалтеры, спортсмены).
Формы заболевания
Остеоартроз бывает локализованным (поражается менее трех суставов) и генерализованным (три и более сустава). В патологический процесс могут вовлекаться любые сочленения, но чаще всего:
- Кисти с характерными утолщениями межфаланговых и пястно-фаланговых суставов – узлами Гебердена и Бушара,
- Сустав большого пальца ног (первый плюснефаланговый), где появляется «косточка»,
- Межпозвоночные суставы шейного и поясничного отделов позвоночника,
- Коленные суставы (гонартроз),
- Тазобедренный сустав (коксартроз),
- Голеностопный сустав,
- Плечевой сустав,
- Височно-нижнечелюстной сустав.
При первичном (идиопатическом) остеоартрозе причина разрушения хряща и всего сустава в целом не установлена. Вторичные остеоартрозы, напротив, имеют свою причину: травмы, нарушения обмена кальция и мочевой кислоты, неврологические расстройства, воспалительные процессы в суставах.
Стадии болезни
Различают три (иногда – 4 и даже 5) стадии остеоартроза.
Начальная стадия
Болит сустав лишь при чрезмерных нагрузках, но после отдыха перестает. Рентгенологическое исследование показывает незначительное уменьшение просвета суставной щели. Разрастание костной ткани отсутствует либо незначительно .
Стадия остеофитов
Хрящи и мениски начинают разрушаться, боль возникает при обычной физической нагрузке и сама не проходит, снимается анальгетиками. Сустав увеличивается, нарушается его форма и подвижность. Размер суставной щели на рентгеновском снимке заметно уменьшен, видны явные костные разрастания. Поверхность сустава изменена (на снимке – просветления в кости).
Тяжелый артроз
Беспокоят постоянная боль, стойкая деформация суставов с нарушением оси конечности, резкое ограничение подвижности. Из-за вынужденного бездействия в определенных группах мышц развивается атрофия, может измениться длина конечности. При рентгенологическом исследовании суставная щель не визуализируется. Поверхность сустава изменена, видно обширное разрастание остеофитов, наблюдаются явные кистозные просветления в кости.
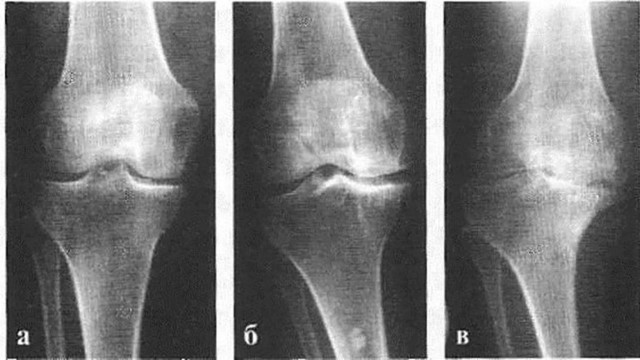 Рисунок 3. Стадии остеоартроза на рентгеновском снимке: а – начальная стадия, б – стадия остеофитов, в – тяжелая стадия. Классификация Натальи Сергеевны Косинской. Источник: injectran.ru
Рисунок 3. Стадии остеоартроза на рентгеновском снимке: а – начальная стадия, б – стадия остеофитов, в – тяжелая стадия. Классификация Натальи Сергеевны Косинской. Источник: injectran.ru
Симптомы остеоартроза
Ведущим симптомом заболевания выступает боль в области одного или нескольких суставов.
Боль в суставах при остеоартрозе возникает:
- в начале движения – «стартовая» боль;
- в ночное время – при запущенных стадиях остеоартроза.
Боль начинается постепенно, усиливается после нагрузок и в конце дня, уменьшается в покое.
Нарушение функции суставов проявляется ограничением подвижности, хрустом, изменением походки, чувством «заклинивания» вплоть до полной невозможности движения – блокировки.
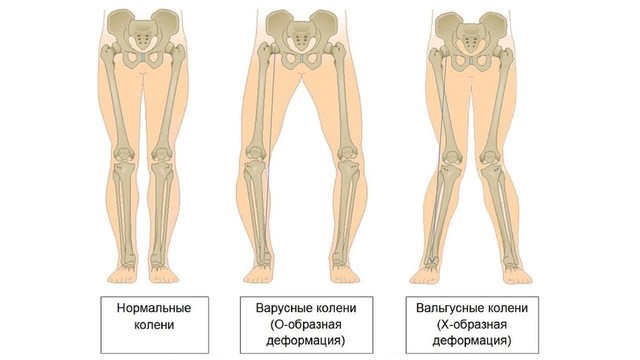
Деформация возникает за счет отека суставной сумки, разрастания остеофитов. При нарушении формы коленных суставов образуется Х- или О-образная деформация ног (рис. 4). При остеоартрозе пястно-фалангового сустава большого пальца стопы формируется пресловутая «косточка», которая уродует ногу и причиняет дискомфорт.
 Рисунок 4. Деформация ног при остеоартрозе. Источник: СС0 Public Domain
Рисунок 4. Деформация ног при остеоартрозе. Источник: СС0 Public Domain
Диагностика
Осмотр при подозрении на остеоартроз осуществляет врач-ревматолог, в отдельных случаях может потребоваться консультация других специалистов, например, эндокринолога, хирурга, травматолога-ортопеда или инфекциониста. Диагноз ставится после анализа симптомов, осмотра, рентгенологического исследования и лабораторных тестов.
О возможности наличия артроза говорят:
- наличие характерных симптомов (боль в суставах, которая усиливается при нагрузке, скованность ощущается в основном в вечернее время),
- преклонный возраст пациента.
Дополнительные исследования требуются, чтобы исключить другие заболевания со схожими признаками, например, переломы и ревматоидный артрит.
Лечение
Лечение при остеоартрозе направлено на устранение болевого синдрома, снижение нагрузки на пораженный сустав, сохранение его подвижности и предупреждение прогрессирования патологии. Обычно лечение проводят комплексно и не требуется госпитализация пациента в стационар.
Компоненты комплексного лечения: медикаментозная терапия, местные средства (наружные с анальгетиками и противовоспалительными компонентами и введение лекарств в полость пораженного сустава), физиотерапия, массаж и ЛФК, диетотерапия, хирургическое лечение.
Медикаментозное лечение
Прием лекарственных препаратов при остеоартрозе направлен на устранение боли и нарушений метаболизма в хрящах и костной ткани (табл. 1).
| Таблица 1. Медикаментозное лечение остеоартроза. | |
| Группа препаратов | Особенности использования |
| Парацетамол | Назначают при слабой и умеренной боли без признаков воспаления. Максимальная суточная доза не должна превышать 3 г, разовая – 0,35–0,5 г. Допускается применение препарата длительностью до 2 лет. Нельзя принимать парацетамол при болезнях печени и алкогольной зависимости. |
| Нестероидные противовоспалительные средства (НПВС): диклофенак, ибупрофен, аспирин, индометацин, мелоксикам, нимесулид и др. | Назначают при воспалении суставов в минимально эффективных дозах, коротким курсом (до 14 дней). НПВС способны провоцировать появление эрозий и язв в желудке и повышать риск кровотечений. Опасны сочетания НПВС со стероидными гормонами, средствами для разжижения крови (антикоагулянтами), поскольку повышается риск желудочно-кишечных, носовых, маточных и других кровотечений. Для предупреждения таких осложнений необходимо назначать НПВС в сочетании с препаратами омепразола. Наименьшими рисками кровотечений ЖКТ обладают коксибы (рофекоксиб, целекоксиб). Для лечения только коленных и тазобедренных суставов может использоваться диацереин – НПВС, у которого есть хондропротекторное действие. В отличие от других НПВС, он применяется длительно, но частый побочный эффект препарата в виде диареи требует прекращения лечения. |
| Трамадол | Трамадол – опиоидный анальгетик строгого учета (можно приобрести только по рецепту врача). Назначают при выраженном болевом синдроме, который не устраняется приемом парацетамола и НПВС на протяжении 5–7 дней. Применяется коротким курсом – 5–7 дней. |
| Хондроитин сульфат и глюкозамин | Симптоматические средства замедленного действия. Эффект наступает на 8–12-й неделе лечения. Прием длительный – до 2 лет с перерывами на 2–4 месяца. В отличие от НПВС эти средства более безопасны и лучше переносятся пациентами. |
| Пиаскледин | Препарат для комплексного лечения остеоартроза коленных и тазобедренных суставов на любой стадии. В его составе – соединения авокадо и сои. Пиаскледин активирует выработку собственного коллагена 2 типа, стимулирует регенерацию глюкозамина, хондроитина и блокирует выработку веществ, которые вызывают разрушение хряща. Препарат применяют внутрь в капсулах по 300 мг 1 раз в сутки, длительно. |
Местные средства
Есть 2 основные методики местного лечения: введение препаратов в полость сустава и местное применение дермальных пластырей, мазей, кремов и гелей, которые содержат НПВС.
Наиболее эффективный метод лечения – введение в полость сустава глюкокортикостероидных гормонов. Они применяются только при неэффективности негормональных средств для устранения боли и купировании синовита (выпота в полость сустава). Обезболивающий эффект при внутрисуставном введении стероидов длится от 1 недели до 3 месяцев. Не рекомендуется более 2–3 инъекций в год в полость одного сустава.
Для улучшения выработки синовиальной жидкости, улучшения состояния хрящевой и костной ткани в полость сустава вводят гиалуроновую кислоту и собственную плазму, обогащенную тромбоцитами (РRР-терапия).
Эффект гиалуроновой кислоты объясняется повышением вязкости синовиальной жидкости, питания хряща, удержанием влаги в нем, стимуляцией синтеза коллагена. Нежелательные последствия применения гиалуроновой кислоты – аллергические реакции, инфекционные осложнения, короткий период действия.
Гели полимерного происхождения действуют подобно гиалуроновой кислоте, но влияние их на структуры сустава длится не менее 6–12 месяцев, аллергические реакции не возникают.
РRР-терапия заключается в получении плазмы после центрифугирования венозной крови в количестве 7–10 мл. Плазма (жидкость желтоватого цвета над сгустком крови) набирается в шприц и вводится в полость сустава (3–5 процедур с интервалом в неделю). Эффект связан с тромбоцитарными факторами роста, которые могут способствовать регенерации хряща.
Физиотерапия, массаж, гимнастика
Физиотерапия снижает лекарственную нагрузку на организм пациента, улучшает кровообращение в тканях суставов и уменьшает боль. Наиболее эффективные процедуры:
- электрофорез с НПВС, гидрокортизоном, димексидом, хлоридом кальция;
- импульсные токи низкой частоты (ДДТ);
- электромагнитные поля (УВЧ-терапия, индуктотермия);
- ультразвуковое лечение с гидрокортизоном, НПВС (фонофорез);
- аппликации озокерита, парафина, лечебных грязей;
- ванны радоновые, йодобромные, скипидарные, сульфидные.
Основные противопоказания для физиолечения – новообразования, повышение температуры, эпилепсия, перенесенные инфаркты и инсульты, нарушения сердечного ритма и наличие кардиостимулятора, психозы, заболевания крови и кровотечения, тяжелое состояние пациента.
Нужен ли массаж при остеоартрозе?
Один из источников боли и ограничения движений у пациентов с остеоартрозом – спазм околосуставных мышц. Курс массажа поможет устранить его. Массаж улучшает самочувствие за счет релаксирующего действия и уменьшения боли. Противопоказан при синовите.
Лечебная физкультура
Дозированная физическая нагрузка не реже 3 раз в неделю по 35–40 минут уменьшает боль, препятствует прогрессированию остеоартроза и атрофии околосуставных мышц, устраняет лишний вес (в комплексе с диетой). Лучше, если комплекс упражнений разработает инструктор с учетом локализации и степени остеоартроза. Предпочтительны занятия в воде и плавание, ходьба по ровной поверхности, упражнения на растяжение мышц (при отсутствии синовита).
Важно! Физическую нагрузку на пораженные суставы нужно дозировать, чтобы не вызвать обострение заболевания.
Диета
При остеоартрозе нельзя переедать, злоупотреблять солью, жирной пищей и углеводами.
Добавляйте в рацион продукты, которые содержат желатин для образования коллагена (холодец, желе, домашний мармелад), ягоды и несладкие фрукты, овощи, рыбий жир, нежирные молочные продукты.
Хирургия
При неэффективности комплекса лекарственной и физиотерапии, ЛФК, стойком болевом синдроме и необратимой деформации суставов с ограничением подвижности, пациенту могут предложить операцию по замене сустава (эндопротезирование, рис. 5).
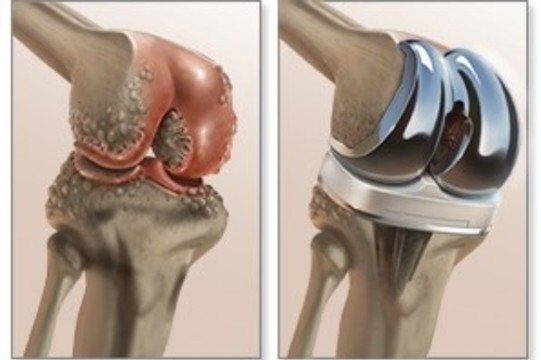 Рисунок 5. Эндопротезирование коленного сустава. Источник
Рисунок 5. Эндопротезирование коленного сустава. Источник
Эффективны ли народные способы лечения?
Народные методы лечения направлены на согревание или охлаждение тканей околосуставного аппарата, снижение отечности, рефлекторное уменьшение боли. Существуют сотни народных рецептов применения горчицы, горького перца, капусты и лопуха, петрушки, меда, скипидара. Однако эффективность этих средств сомнительна.
Прогноз
Остеоартроз – заболевание необратимое и прогрессирующее. Для жизни прогноз благоприятный, а для трудоспособности и дальнейшего самообслуживания – не всегда. На третьей стадии остеоартроза коленных или тазобедренных суставов ограничивается способность к самостоятельному передвижению, возникает необходимость использования дополнительных средств опоры (трости, костылей, ходунков).
Возможные осложнения
Заболевание грозит утратой трудоспособности и инвалидизацией.
Профилактика
Для профилактики развития и прогрессирования остеоартроза нужно следовать рекомендациям врачей. Также важно:
- Поддерживать нормальную массу тела, а при лишнем весе снижать индекс массы тела до 25 и меньше.
- Систематически заниматься физическими упражнениями без чрезмерной нагрузки на пораженные суставы – плавание, упражнения в воде, езда на велосипеде, ходьба, гимнастика в положении сидя и лежа.
- Соблюдать принципы рационального питания.
- Лечить травмы опорно-двигательного аппарата, предупреждать спортивные травмы.
Пациентам с остеоартрозом следует в повседневной жизни использовать ортопедические изделия: стельки, ортезы, наколенники при нестабильности связочного аппарата и для разгрузки пораженных суставов. Обувь нужна не сдавливающая, удобная, на широком низком каблуке.
Заместительная гормональная терапия против остеоартроза
Некоторые специалисты считают, что риск развития остеоартроза у женщин после менопаузы можно снизить с помощью заместительной гормональной терапии.
Целью такой терапии является замена утраченной гормональной функции яичников и предотвращение климактерических расстройств. В настоящее время степень влияния приема эстрогенов на развитие артроза суставов у женщин продолжают исследовать.
Заключение
Остеоартроз – распространенное заболевание, риск развития которого растет с возрастом. Если беспокоят болезненные ощущения в суставах, следует как можно скорее обратиться к врачу. На первых стадиях остеоартроз может почти не вызывать дискомфорта, однако суставы в это время уже начинают разрушаться. Чтобы снизить риск остеоартроза, необходимо следить за весом и рационом.
Источники
- О.Ю. Майко. Оценка эффективности терапии с использованием препарата хондроитина сульфата у больных остеоартрозом в амбулаторных условиях // Лечащий врач. -2019
- Michelle J. Lespasio and all. Hip Osteoarthritis: A Primer // The Permanente Journal. -2018. -№ 22. -С. 17-84. doi: 10.7812/TPP/17-084
- Kimberly Holland. Arthrosis vs. Arthritis: What’s the Difference?// Healthline. -2014
- Беневоленская Л. И., Бржезовский М. М. Эпидемиология ревматических болезней. – М.: Медицина, 1988. – 237 с. – ISBN 5-225-01653-7
Источник


