Боли в попе лечение в домашних условиях

Из статьи вы узнаете особенности болевых ощущений в заднем проходе, 25 возможных причин, симптомы заболеваний, способы лечения (что делать и как снять боль), профилактика.

Первые признаки, симптомы
Боль в заднем проходе возникает по многим причинам, может быть спонтанной, а может носить хронический характер. Суть неприятных ощущений – раздражение нервных окончаний, которыми изобилует аноректальная зона. У мужчин и женщин при этом возникают тупые боли, острые, схваткообразные, постоянные, жгучие, зудящие, режущие. Провоцировать дискомфорт ануса может акт дефекации. Но основными признаками или симптомами во всех случаях патологии считаются:
- диспепсия;
- зуд;
- метеоризм;
- слизистые или слизисто-гнойные выделения;
- симптомы интоксикации;
- продромальные явления;
- кровотечения из заднего прохода;
- чувство инородного предмета в анусе.
Болевые ощущения могут сопровождаться: гипертермией, подташниванием, отсутствием аппетита, острыми абдоминальными болями.
Боль в анусе может возникать во время сна, после длительного сидения, отдавать в пах или носить острый характер. Любой из этих симптомов – повод для обращения к врачу, поскольку за дискомфортом заднего прохода могут скрываться опасные для жизни человека заболевания.
Особенности патологий
На боль в анальном отверстии сложно не обратить внимание, она нарушает качество жизни человека, поэтому чрезвычайно важно установить причину, по которой болит попа.
Чаще всего дискомфорт возникает при дефекации, но может появиться внезапно. Провоцирует болезненность ануса множество обстоятельств, которые могут быть общими для мужчин и женщин, а могут иметь гендерные различия.
Аноректальные трещины

Болит задний проход при нарушении целостности слизистой или дермы околоректальной области. Это симптом ректальной трещины. Отличием от формирующегося геморроя считается болезненность, которая возникает именно анально, а не ректально. Триггером трещины выступают:
- каловые камни;
- запоры или понос;
- травмирование слизистой инородными примесями в кале (рыбья кость, например).
Основной симптом анальной трещины – острая боль, возникающая при опорожнении кишечника. Поскольку анус отлично иннервирован, болевые ощущения настолько сильны, что больной кричит, часто бывает иррадиация в крестец, промежность. При этом у женщин нарушаются месячные, а у мужчин затруднено мочеиспускание. Диагностировать трещину легко, ее видно при наружном осмотре. Трещина может пройти самостоятельно, но, если этого не происходит, лечится заболевание наружными средствами. Однако радикально можно решить проблему только оперативным путем, длительно существующий ректальный дефект хронизируется.
Полипы, опухоли
Доброкачественные новообразования ректум – полипы, которые встречаются у мужчин и женщин, очень часто провоцируют боль в области ануса разной интенсивности.
Сопровождается травмирование полипов кровянистыми выделениями из заднего прохода при дефекации, других специфических симптомов нет. Полипы склонны к латентному течению, обнаруживают их случайно, во время ректального исследования, удаляют новообразования хирургически с обязательным гистологическим исследованием.
Напоминают полипы остроконечные кондиломы. Но кондиломы – это новообразования вирусной природы, сопровождающие, как правило, половые инфекции. Отличительным признаком является плотная консистенция новообразований и отсутствие полипозной ножки.
Хронические патологии: диспепсия, вирус папилломы человека, полипоз, абсцедирование ректум, свищи и многое другое – триггеры трансформации банального воспаления или доброкачественного новообразования в рак. Риск озлокачествления усиливается с возрастом, при ослабленном иммунитете, наследственной предрасположенности или на фоне вредных пристрастий.
Основной симптом злокачественного новообразования – наличие постоянной боли ноющего или тянущего характера в области заднего прохода, усиливающейся с течением времени, иррадиирующей в пах, половые органы, низ живота.
Другими признаками рака являются:
- небольшие припухлости вокруг анального отверстия;
- сильный зуд аноректальной области;
- болезненность при дефекации;
- ухудшение общего самочувствия;
- снижение аппетита, подташнивание;
- ощущение неполного опорожнения кишечника;
- увеличение региональных лимфоузлов.
Подтвердить злокачественность процесса способно только гистологическое исследование, для которого необходим биоптат, взятый из очага поражения во время проведения ректороманоскопии или колоноскопии. УЗМ, КТ, МРТ – служат дополнительными методами диагностики. Лечение – хирургическое с химио- и лучевой терапией.
Травма промежности
Тянущая или острая боль разной интенсивности в области заднего прохода может возникнуть из-за травмы. Степень болезненности ануса зависит от тяжести повреждений:
- ушиб вызывает болезненность, усиливающуюся со временем, но исчезающую самостоятельно за неделю;
- надрывы слизистой ректум разного генеза провоцируют интенсивный колюще-режущий болевой синдром;
- раны мягких тканей аноректальной зоны становятся причиной сильного болевого синдрома с кровотечением вплоть до коллаптоидного состояния, шока;
- переломы костей таза дают симптомы интенсивной болезненности с иррадиацией в ректум, промежность, живот, нижние конечности, есть вероятность травмирования прямой кишки сломанными костями, поэтому всегда делают рентгеновские снимки.
Геморроидальная болезнь
Частой причиной болей в заднем проходе становится геморрой, возникающий как у мужчин, так и женщин. Патология, связанная с формированием геморроидальных узлов, появляется из-за нарушения кровообращения околоректальной области, вызывает дискомфорт, болезненность при дефекации, травмы прямокишечной слизистой.
Болевой дискомфорт не является первым признаком геморроидальной болезни. Раньше возникает зуд, жжение, ректальное чувство инородного тела. Зуд и болезненность могут возникнуть одновременно, при этом дефекация будет сопровождаться кровотечением, а на поздних стадиях – выпадением узлов.
Тромбоз, ущемление геморроидальных узлов

Вариант обострения геморроидальной патологии – тромбоз узла, препятствующий кровотоку. Сопровождается тромбообразование пульсирующими или стреляющими болезненными ощущениями ануса, чувством распирания прямой кишки. Иногда боли в заднем проходе становятся адскими, что свидетельствует об ущемлении узлов. У пациента поднимается температура, аноректальные ткани становятся отечными, гиперемированными, затрудняется дефекация может развиться некроз. Ситуация требует экстренной медицинской помощи.
Проктит и парапроктит
Острое воспаление слизистой прямой кишки – проктит сопровождается сильнейшей болезненностью анального отверстия колющего, режущего, характера, но наиболее специфичны прострелы заднего прохода. Резко ухудшается самочувствие пациента, возникают продромальные явления, гипертермия. Из прямой кишки выделяется слизь, кровь, гной. Проктит может проходить полностью при своевременно начатой терапии или хронизироваться.
Если воспаление с ректум распространяется на близлежащие ткани, поражает подкожно-жировую клетчатку тазовой области, говорят о парапроктите. Это гнойный процесс с температурой, ухудшением общего самочувствия. Болевой синдром сильный, это результат раздражения рецепторов аноректальной области, возникает остро, затрудняет дефекацию. Лечение комплексное: противовоспалительные, обезболивающие, антибиотики. Иногда – хирургическое вмешательство (свищи, абсцедирование).
Глистная инвазия
Не сегодня известно более 150 разновидностей патогенных червей, большинство из которых «населяют» ободочную и толстую кишку. При попадании на слизистую ректум развивается интоксикация, острые болевые ощущения, зуд и жжение.
Обтурация прямой кишки провоцирует запоры, кожные сыпи, вызывает продрому, температуру, все признаки инфекции. Суть – выделение глистами токсинов, аллергизирующих ткани. При устранении гельминтов ситуация нормализуется.
Криптит
Воспаление поперечных складок прямой кишки – криптит. Патологический процесс сопровождается дискомфортом в области заднего прохода, болевыми ощущениями. Заболевание заразно, передается контактным путем при половом акте или соприкосновении с фекалиями. Первичный криптит – развивается на слизистой здоровой ректум, вторичный – на фоне любого воспалительного процесса аноректальной области. Основной симптом – острая боль в заднем проходе при дефекации и после нее, зуд, жжение, кровянистые выделения из ануса. Появление пульсации говорит о нагноении. Любой подобный симптом – повод для обращения к врачу.
Папиллит
Воспаление анальных сосочков задней стенки ректум – папиллит. Обычно – это результат запущенного геморроя. Развивается латентно. Обострение патологии вызывает сильную болезненность прямой кишки, распространяющейся на копчик, половые органы. Сопровождает патологию зуд, жжение, слизистые выделения, иногда выпадение сосочков. Интенсивность дискомфорта увеличивается, если сосочки ущемляются.
Выпадение узлов геморроя

Боль при выпадении ректум в анусе может быть настолько интенсивна, что провоцирует шок. Случается, такое при запущенных формах геморроя или у женщин пожилого возраста, многократно рожавших за свою жизнь.
Получается, что часть прямой кишки настолько непрочно фиксируется внутри, что при очередном усилии выпадает и пережимается анусом с разветвленной сетью рецепторов. Это приводит к болевому шоку. Бывают случаи безболезненного выпадения прямокишечных каверн, это самый опасный вариант, поскольку к развитию ощущаемого болевого синдрома, такни ануса и ректум уже некротизируются. Нужна срочная операция.
Инородное тело
Острая боль, отдающая в задний проход может быть спровоцирована инородным телом. Особенно это касается твердых и острых предметов, которые травмируют слизистую прямой кишки, становятся причиной нагноений. Сильную болезненность вызывают большие предметы, попавшие внутрь ректум, поскольку растягивают анус, нарушают кровоток.
Анальный секс
По статистике, более половины пар, практикующих анальный секс, жалуются на боль, возникающую в прямой кишке у партнерши или пассивного партнера. Иногда это просто дискомфорт, а иногда – признаки травмы при коитусе, разрыва слизистой оболочки. Дополнением служит кровь из ануса. Нужен немедленный осмотр врача.
Боли при беременности
Боль, которую ощущают в заднем проходе беременные женщины, специфична, поскольку является результатом давления на сосуды малого таза и прямую кишку постоянно растущим плодом. Это же провоцирует запоры, застойные явления аноректальной области. Меняется анатомическое расположение костей и связок у беременной, что также вызывает определенный дискомфорт анальной зоны, копчика.
Анальные боли у беременных носят разный характер: острые или хронические, временные или постоянные, разной интенсивности. Чаще всего это не представляет никакой угрозы для здоровья матери и плода, но иногда за ними могут прятаться симптомы выкидыша, нарушения электролитного баланса, гипоксии, поэтому консультация наблюдающего беременность доктора – обязательна.
Сопутствующая патология, опасная для жизни
Есть множество сопутствующих патологий, проявляющихся болевым синдромом области ануса, которые несут угрозу для здоровья человека:
- параректальный абсцесс – следствие нелеченного парапроктита или проктита, когда анальная железа нагнаивается, ухудшает самочувствие пациента, поднимается температура, начинает болеть задний проход и близлежащие ткани, возникает запор, открывается гноетечение из пораженной железы, лечат хирургически;
- простатит – патология, знакомая практически 80% мужчин за 40, проявляется дизурией, снижением потенции, дискомфортом аноректальной области, ощущением инородного тела в ректум, тянущими болями в анусе и промежности, лечение патогенетическое;
- острый аппендицит – кроме болевого синдрома справа, может давать боль в анальности разной интенсивности с общей симптоматикой: температура, рвота, диспепсия, суть – аномальное расположение аппендикса поблизости к ректум;
- заболевания половых органов имеют гендерную окраску: у мужчин анальные боли возникают при заболеваниях яичек, а у женщин попа начинает болеть при гинекологических патологиях;
- заболевания мочевыделительной системы дают боль в анусе из-за близкого расположения мочевого пузыря к ректум (цистит), при мочекаменной болезни с движением песка или конкрементов по мочеточникам или при опухолевом процессе, затрагивающем аноректальную зону;
- венерические заболевания вызывают болезненность в области прямой кишки разной интенсивности, коррелируясь видом инфекции, чаще всего признаками ЗППП выступают: зуд, краснота половых органов, дизурия, примеси урины, гипертермия, продромальные явления, бели у женщин и эрозии пениса у мужчин;
- язвенный колит сопровождается болью в анусе при изъязвлении слизистой ректум или анального кольца, причина – аутоиммунные процессы, инфекции, погрешности питания, лечение патогенетическое после полного клинико-лабораторного обследования.
Любая из названных причин – повод обратить пристальное внимание на свое здоровье, обратиться за консультацией к специалисту: терапевту, гастроэнтерологу, проктологу, урологу, гинекологу, дерматовенерологу, инфекционисту.
Первая помощь в домашних условиях
Возникшая острая боль в заднем проходе требует немедленного купирования. Конечно же, для того чтобы бороться с болевыми ощущениями, нужно попытаться выявить причину, но как быстрые симптоматические средства могут использоваться:
- ректальные суппозитории с болеутоляющими, противовоспалительными компонентами;
- линименты такого же свойства.
Чаще других применяются мази: Гепариновая, Вишневского, Флеминга, Проктозан, Релиф, Постеризан, Троксерутин, Троксевазин, на основе красавки. Одновременно борются с запорами, используя слабительные: Сенаде, Дюфалак, глицериновые и метилурациловые свечи.
Способы купирования болевых ощущений
Лечение болевого синдрома зависит от запущенности проблемы и первопричины, вызвавшей ее. Иногда достаточно точной диагностики и устранения болевого триггера, как, например, с рыбьей костью. В других случаях нужно лечение основной патологии. Врач назначит антибиотики для купирования воспаления, вызванного тем или иным микробом, спровоцировавшим инфекционный процесс, для профилактики вторичного инфицирования. При выявлении геморроя лечение носит комплексный характер:
- венотоники местные и системные;
- слабительные;
- вяжущие;
- гемостатики при подкравливании;
- иммуностимуляторы и иммуномодуляторы;
- дисбиотики;
- диету и двигательную активность.
При резистентности к терапии – малоинвазивные техники или классическое хирургическое иссечение узлов.
В случае патологии системы пищеварения будет составлена индивидуальная схема лечения проблемы.
Опухоли любой природы подлежат хирургическому лечению.
Профилактика
Меры профилактики стандартны:
- нормализация работы кишечника;
- сбалансированный рацион с исключением грубой, острой пищи;
- соблюдение гигиены ануса;
- при анальном сексе использование специальной смазки для исключения травмирования слизистой прямой кишки:
- ежегодная диспансеризация.
Беременным женщинам, которые чаще других страдают от болей в анальном отверстии с подкравливанием во время опорожнения кишечника, необходимо:
- регулировать стул;
- спать на боку, а не на спине, что предупредит сдавливание ректум;
- принимать расслабляющие теплые ванны на ночь;
- больше гулять пешком с компаньоном;
- регулярно посещать наблюдающего беременность врача.
Выполнение таких простых правил минимизирует риск возникновения патологии, провоцирующей анальный дискомфорт.
Людмила Жаворонкова
Высшее медицинское образование. 30 лет рабочего стажа в практической медицине. Подробнее об авторе
Последнее обновление: 29 января, 2020
Источник
Дискомфорт или болевой синдром в нижней части спины – один из признаков нарушений опорно-двигательного аппарата. Чтобы выявить причины патологии и назначить правильное лечение, нужно определить характер и особенности неприятных ощущений. Что же означает боль в ягодице справа, отдающая в ногу, и как от нее избавиться?

Если болит ягодица справа и отдает в ногу
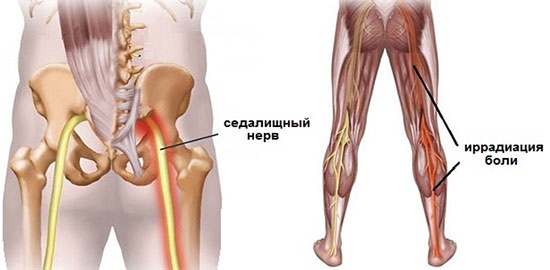
Боль в пояснице и ягодичной области справа или слева, которая отдает в одну, реже в обе ноги по ходу седалищного нерва, носит название люмбоишиалгия.
Другое название – ишиалгия. Этим термином принято обозначать болевой синдром, являющийся следствием сжатия, раздражения, воспаления седалищного нерва.
Из-за его большой протяжённости и взаимосвязи со многими органами, заболевания седалищного нерва встречаются очень часто.
Характер боли и сопутствующие симптомы
Обычно боль распространяется от крестца по ягодичной мышце, задней поверхности бедра, переходя в области голени на боковую и переднюю часть нижней конечности, не достигая кончиков пальцев. Она носит жгучий, пульсирующий или ноющий характер.
Неприятные ощущения усиливаются при резких движениях, поднятии тяжестей или просто при смене положения тела. При ходьбе человек старается щадить больную ногу, из-за чего возникает прихрамывающая походка с опорой на здоровую конечность.
В некоторых случаях, стоя, человек вынужден принимать специфическое положение, наклонившись вперед или согнувшись.
Характерен при ишиалгии «симптом треножника», когда из-за сильных болевых ощущений по ходу седалищного нерва больной либо вовсе не может сидеть, либо вынужден опираться руками о край стула.
У больного нередко возникает чувство сильного жара, или, наоборот, озноба, кожа становится бледной. Человек жалуется на онемение или «мурашки» в ягодице и пораженной ноге.
Причины
Основная причина, вызывающая боли в ягодице подобного характера с правой или с левой стороны – раздражение корешков седалищного нерва, которое возникает под воздействием следующих факторов:
В зависимости от вышеперечисленных факторов, люмбоишиалгия может быть мышечно-скелетной, невропатической, ангиопатической или смешанной. Каждый из видов ишиалгии имеет свой механизм возникновения.
- Невротическую форму вызывает защемление и воспаление спинномозговых нервных корешков.
- Ангиопатическая форма возникает при поражении крупных кровеносных сосудов поясничного отдела позвоночника и нижних конечностей.
- При мышечной-скелетной форме боль в ягодице с иррадиацией в ногу развивается вследствие воздействия на мышечные волокна.
Диагностика при болевом синдроме в ягодице
Постановка диагноза при болях в ягодице, отдающих в ногу, начинается со сбора анамнеза и внешнего осмотра больного, в ходе которого невролог исследует позвоночник, седалищный нерв и ткани ягодиц.
Для люмбоишиалгии характерна сильная боль при нажатии на седалищный нерв в месте его выхода на бедро.
При подозрении на травмы или новообразования позвоночника, ревматические заболевания или сосудистые патологии, больному требуется консультация узких специалистов – ревматолога, онколога, хирурга, флеболога.
Рентгеновское обследование пораженного отдела позвоночника проводится для выявления дефектов межпозвонковых дисков, травм позвоночника, инфекционных или воспалительных процессов.
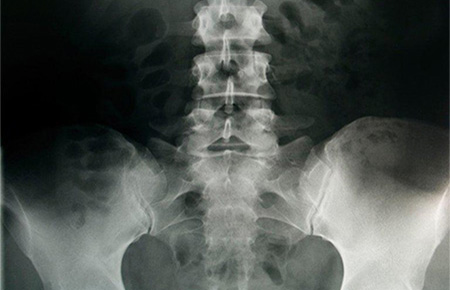
В случаях, когда рентген не позволяет поставить точный диагноз, больному назначается МРТ или КТ – исследования, позволяющие составить точную картину состояния позвоночных дисков и нервных корешков.
Для выявления патологий в брюшной полости и органах малого таза проводится УЗИ, а для диагностики воспалительных процессов в организме – общий и биохимический анализ крови.
При подозрении на злокачественные опухоли и метастазы в позвоночнике проводится сцинтиграфическое обследование.
Лечение при болях в ягодице с иррадиацией в ногу
Первая помощь
Симптомы люмбоишиалгии, в именно боль в ягодице справа или слева, отдающая в ногу, нередко возникает внезапно в самый неподходящий момент. При первых проявлениях заболевания человеку нужно обеспечить полный покой и исключить физические нагрузки. Лучше всего лечь на жесткую поверхность, слегка приподняв нижние конечности – это позволит добиться максимального расслабления мышц ягодиц и ног, уменьшить болевые ощущения.

Можно надеть бандаж для спины, плотно замотать больное место теплым платком.
В качестве медикаментозных средств при люмбоишиалгии можно использовать спазмолитические препараты Спазмалгон, Баралгин, Спазган.
Вместе со спазмолитиками обычно применяются нестероидные противовоспалительные средства в форме таблеток или мазей (Диклофенак, Дилакса, Вольтарен, Мелоксикам и т.д.) или миорелаксанты, снимающие мышечный спазм.
В острый период люмбоишиалгии не стоит использовать согревающие средства, так как они вызывают приток крови к пораженному месту, из-за чего отек и боль усиливаются.
При сильных болях, которые не купируются спазмолитиками и анальгетиками, назначается новокаиновая блокада в целях временного снижения чувствительности нервных волокон.
Для уменьшения отека рекомендуется принять любой антигистаминный или мочегонный препарат.
Народное лечение
Чтобы не ухудшить состояние, при сильных болях в ягодице и других проявлениях люмбоишиалгии не рекомендуется:
- принимать горячую ванну или ходить в сауну;
- самостоятельно делать массаж или гимнастику;
- снимать болевые ощущения таблетками в сочетании с алкоголем;
- вводить какие-либо препараты внутримышечно без назначения врача (игла может попасть в пораженную мышцу или нервный корешок).
Достаточно эффективны при болях в ягодице, отдающих в ногу, и народные средства – компрессы и мази на основе спирта, змеиного и пчелиного яда, настоев лекарственных растений. Применять подобные рецепты следует с большой осторожностью (некоторые из них вызывают сильные аллергические реакции) после консультации со специалистом.

Важно помнить, что медицинские препараты и другие средства, применяющиеся в домашних условиях, могут снять неприятные симптомы, но не избавляют от люмбоишиалгии полностью, поэтому больному нужно как можно скорее обратиться к врачу.
Игнорировать боли в ягодице с иррадиацией в ногу нельзя, так как со временем состояние будет ухудшаться, а заболевание перейдет в хроническую форму.
Когда нужна «Скорая помощь»
- Существует ряд случаев, когда медицинская помощь при люмбоишиалгии необходима незамедлительно. Нужно вызвать «Скорую помощь», если болевые ощущения в ягодицах и ногах сопровождаются следующими проявлениями:
- повышение температуры;
- иррадиация не только в ногу, но и в живот, верхнюю часть спины, грудь и другие части тела;
- полное или частичное обездвиживание;
- отек или покраснение в районе позвоночника;
- сильное онемение пораженного участка;
- боли при мочеиспускании или дефекации;
- недержание мочи или кала.
Лечение люмбоишиалгии направлено на устранение ее основной причины. Чаще всего это патологии позвонков и межпозвонковых дисков, которые корректируются массажем, физиопроцедурами, лечебной физкультурой, а по показаниям и хирургическим вмешательством.

Инфекционные и воспалительные заболевания мышц и сосудов требуют антибактериальной или противовоспалительной терапии, патологии костей – приема препаратов, укрепляющих костную ткань и активизирующих обменные процессы.
В состав комплексного лечения люмбоишиалгии входят акупунктура, массаж и гимнастика, которые проводятся после окончания острого периода, устранения сильной боли в ягодице и спазма мышц.
Процедуры должны осуществляться под контролем специалиста и при отсутствии у больного противопоказаний. Для улучшения обмена веществ и работы иммунной системы рекомендуется курс витаминотерапии.
Профилактика
- Чтобы избежать появления хронических болей в пояснице, ягодичной области справа или слева, распространяющихся на ноги, нужно придерживаться следующих правил:
- при продолжительной работе за компьютером или стоянии на ногах делать перерывы, разминать ноги и поясницу (это касается и водителей, которые вынуждены в течение долгого времени пребывать за рулем);
- сидеть на стуле с высокой спинкой, под поясницу можно подкладывать валик;
- не сутулиться, следить за осанкой;
- по возможности избегать серьезных физических нагрузок и переохлаждения;
- следить за собственным весом;
- не носить обувь на каблуке выше 4-7 см;
- отказаться от вредных привычек, вести здоровый образ жизни;
- спать на умеренно жесткой постели (оптимальным вариантом будет ортопедический матрас);
- регулярно проходить профилактические осмотры у врача.
В 95% случаев люмбоишиалгия имеет благоприятный прогноз. При своевременном лечении и соблюдении профилактических мер от боли в ягодице, отдающей в ногу, и других неприятных проявлений заболевания можно избавиться без следа.
Источник