Асептический спондилит поясничного отдела позвоночника что это

Дата публикации: 22.09.2018
Дата проверки статьи: 02.12.2019
Заболевание воспалительного характера, вызывающее деформацию позвоночных дисков. Другое название — болезнь Кюммеля— Вернея. При подозрении на асептический спондилит следует обратиться к ортопеду: он диагностирует болезнь и назначает соответствующее лечение.
Причины асептического спондилита
Болезнь развивается на фоне ранее перенесенных травм. Коварен тем, что прогрессирует в скрытой форме: болевой синдром возникает уже на выраженной стадии недуга, при поражении примыкающих кровеносных сосудов и мышц. В этом проблема диагностики асептического спондилита — он часто проявляет себя, когда пациент уже забыл о травме.
Симптомы асептического спондилита
Главный и единственный самостоятельно диагностируемый признак — прогрессирующая боль в спине. Она временно купируется обезболивающими препаратами, но сама по себе не проходит. Ноющая боль усиливается при движениях и глубоких вдохах. В окружающих позвоночник тканях развивается воспалительный процесс, что приводит к повышению температуры тела и общей слабости организма.
Методы диагностики
Мануальный метод диагностики (пальпация) выявляет только пораженный отдел позвоночника. Локализацию спондилита и очаги некротических поражений определяют с помощью аппаратной диагностики — рентгенографии или компьютерной томографии. В сети клиник ЦМРТ для диагностики асептического спондилита используют следующие методы:
К какому врачу обратиться
Поскольку боль в спине может быть вызвана множеством причин, определить асептический спондилит с первого взгляда невозможно. Для постановки диагноза нужен осмотр у ортопеда и невролога, в отдельных случаях — у нейрохирурга.
В сети клиник ЦНМТ есть все условия для точной диагностики. Чем раньше врач выявит проблему, тем меньше риск оперативного вмешательства.
Как лечить асептический спондилит
Выбор метода лечения зависит от тяжести заболевания. На начальных стадиях комплексная терапия решает три задачи:
- снятие воспаления;
- укрепление мышечного корсета;
- восстановление костной ткани;
Пациенту назначают противовоспалительные препараты, витамины и средства для снятия общей интоксикации организма. Мышцы и связки укрепляют физиопроцедурами и лечебным массажем. Регенерацию тканей ускоряют лазерная и ультразвуковая терапия.
На последних стадиях асептического спондилита проводится хирургическое удаление гнойных очагов и укрепление позвоночного столба искусственным материалом.
В сети клиник ЦМРТ для лечения используют следующие методы:
Исходом болезни при отсутствии грамотного лечения становится разрушение позвонков и некроз прилегающих тканей. Все это грозит потерей трудоспособности, ухудшением качества жизни, и, как следствие — инвалидностью.
Поскольку асептический спондилит всегда является следствием травм позвоночника, можно порекомендовать одно — берегите свою спину.
Отзывы пациентов
Точность диагностики и качественное обслуживание — главные приоритеты нашей работы. Мы ценим каждый отзыв, который оставляют нам наши пациенты.
Источник
Спондилит– это заболевание позвоночника воспалительной этиологии. В первую очередь оно затрагивает тело позвонка, разрушая его и снижая высоту. В тяжелых случаях возможно образование горба, окостенение реберных суставов и смещение внутренних органов. Но это – не единственная опасность спондилита. В долгосрочной перспективе он приводит к осложнениям на сердце, печень, почки и нервную систему. Болезни подвержен и стар, и млад. Нередко патология наблюдается у подростков в возрасте от 15 лет. К счастью,спондилит распространен не слишком широко – от него страдает не более 0,6% людей.
Но если болезнь уже есть – можно ли избежать деформации позвоночника и ухудшения состояния? Разберемся в природе спондилита.

Виды спондилита
В зависимости от причин заболевания, патологию принято разделять на:
- Специфические спондилиты. В эту категорию попадают заболевания, вызванные специфическим инфекционным возбудителем. Как правило, это спондилиты, вторичные по отношению к туберкулезу, сифилису, гонорее, брюшному тифу, актиномикозу, бруцеллезу и другим заболеваниям.
- Неспецифические спондилиты. Эта группа спондилитов возникает как следствие неспецифических инфекций. Их вызывают микроорганизмы, которые и так находятся в человеческом теле или считаются лишь условно патогенными. Поэтому спондилит начинается лишь после срабатывания “пускового механизма” – например, травмы, стресса, переохлаждения, гормонального дисбаланса.
По локализации воспалительного очага выделяют:
- спондилит шейного отдела;
- спондилит грудного отдела;
- спондилит поясничного отдела позвоночника.
Различается и характер течения спондилита – он может прогрессировать медленно, с обострениями, быстро и стремительно (в течение нескольких часов – что характерно для септического спондилита).
Туберкулезный спондилит
Туберкулезный спондилит(болезнь Потта) чаще всего поражает грудной отдел у детей и подростков, поскольку их опорно-двигательный аппарат еще развивается. Бактерии (палочка Коха) проникают в тело позвонка и, выделяя токсины, провоцируют в нем очаговый некротический процесс. Со временем туберкулезный спондилит переходит на соседние позвонки, приводит к образованию отеков и абсцессов. Пациенты жалуются на повышенную утомляемость, бессонницу, боли в спине.
Туберкулезный спондилит может дебютировать спустя несколько месяцев и даже лет после заражения туберкулезом – после стресса, травмы или снижения иммунитета. Для болезни характерно тяжелое течение, поскольку она поражает сразу большие участки. Также сложность лечения туберкулезного спондилита заключается в устойчивости возбудителя к большинству антибиотиков.
Асептический спондилит
Болезнь Кюммеля-Верней, также известная как асептический спондилит, начинается с травмы спины. Обычно между травмой и началом спондилита успевает пройти несколько месяцев или лет – часто пациенты даже забывают о первичном инциденте.
Однако после появления некротических очагов в позвоночнике их состояние начинает ухудшаться. Из-за неправильно распределенной нагрузки возрастает риск компрессионных переломов позвоночника и воспалительных процессов в нервных корешках.
В первую очередь асептический спондилит поражает грудной отдел, в редких случаях – заявляет себя как спондилит поясничного отдела. Наиболее подвержены ему молодые мужчины в возрасте до 40-45 лет.
Анкилозирующий спондилит
Анкилозирующий спондилит также известен как болезнь Бехтерева. При этом заболевании иммунные клетки организма начинают атаковать его собственную костную и хрящевую ткань, разрушая структуру сустава и окружающие его связки.
Организм пытается компенсировать потерю тканей, замещая их костными разрастаниями (остеофитами). В конечном итоге это приводит к окостенению и полной неподвижности пораженного сустава.
Помимо утраты нормальных двигательных способностей пациентов с анкилозирующим спондилитом беспокоят мучительные боли, которые не отступают даже ночью. При сращении позвонков в грудном отделе наблюдается затрудненность дыхания, которая может вызывать застойные явления в легких. Симптомы заболевания усиливаются после физической активности или длительного отдыха.
90% больных анкилозирующим спондилитом составляют мужчины. Болезнь дебютирует в возрасте от 15 до 40 лет, при этом раннее начало часто предшествует неблагоприятному ее течению. Среди пациентов с болезнью Бехтерева наиболее распространен спондилит поясничного отдела.
Причины спондилита
Спондилит позвоночника можно назвать “болезнью запущенных инфекций” – чаще всего он возникает как осложнение из-за несвоевременного обращения к врачу для лечения инфекционных заболеваний.
Вызвать его может как хроническая инфекция, циркулирующая в организме (например, стрептококк, золотистый стафилококк, актиномикоз), так и острое инфекционное заболевание (например, тиф, гонорея и даже ангина или пиодермия).
Спровоцировать развитие спондилита на фоне основной инфекции могут следующие факторы:
- общая угнетенность иммунитета вследствие нездорового образа жизни или вредных привычек;
- гормональная перестройка организма или эндокринные нарушения;
- психоэмоциональный или физический стресс;
- травмы позвоночника;
- наличие очага хронической инфекции;
- сильное переохлаждение или перегрев;
- длительный прием лекарственных препаратов (в особенности, глюкокортикоидов и цитостатиков);
- генетическая предрасположенность (показательно, если в семье уже были случаи спондилита).
Симптомы спондилита
Появление симптомов спондилита начинается и усиливается по мере снижения плотности костной ткани в позвоночнике. Поэтому на начальной стадии (при поражении всего одного позвонка) клиническая картина болезни может быть размытой.
К числу первых признаков заболевания относятся:
- умеренные боли в грудном или крестцовом отделе позвоночника, которые беспокоят пациента лишь периодически;
- общее снижение выносливости;
- характерные позы, призванные уменьшить нагрузку на пораженный отдел.
Позже, в зависимости от локализации и вида спондилита, подключаются другие тревожные симптомы:
- чувство удушья и одышка, затруднения при глубоких вдохах, боль в грудине;
- распространение боли на другие отделы позвоночника и ее усиление;
- болевой синдром сохраняется во время отдыха;
- характерные прострелы;
- нестабильность артериального давления, его резкие скачки;
- покраснение и повышение температуры кожи над очагом воспаления;
- отечность пораженных отделов;
- боль в животе (в частности, при спондилите поясничного отдела);
- ухудшение качества сна;
- “щадящая” походка;
- проблемы с настроением – подавленность, раздражительность, эмоциональная “реактивность”.
На последнем этапе появляются неустранимые изменения:
- кифоз, вызванный деформацией позвоночника (как правило, нарушаются естественные изгибы спины, а живот выпячивается вперед);
- характерный горб и укорочение позвоночного столба;
- неподвижность, закостенелость спины, которая особенно заметна при поворотах корпуса;
- онемение конечностей и утрата способности к самообслуживанию;
- паралич;
- нарушение работы органов малого таза (в т.ч. проблемы с туалетом);
- возможно образование свищей.
При стремительном течении гнойного спондилита симптомы развиваются в течение нескольких часов и начинаются с острых болей и повышения температуры до 40 и более градусов. Также присутствуют симптомы острой интоксикации – головокружение, сильная слабость.
Лечение спондилита
Лечение спондилита заключается в комплексном применении медикаментов, физиотерапии, диетотерапии и лечебной гимнастики. Хирургические вмешательства для облегчения симптомов проводятся достаточно редко – в основном, при туберкулезном и анкилозирующем спондилите.
Начинать лечение спондилита необходимо уже при появлении первых, еще неярко выраженных, болевых ощущений в области грудины, шеи или крестца. Лечебная стратегия при этом подбирается с учетом характера течения болезни, возраста пациента, наличия неврологических проблем, связанных со сдавлением спинномозговых корешков.
При грамотном и своевременном лечении удается избежать сокращения продолжительности жизни у пациентов со спондилитом.
ЛФК при спондилите
Лечебная гимнастика при спондилите позвоночника выполняется только в состоянии ремиссии, при отсутствии малейших симптомов воспаления. При регулярном выполнении упражнений ЛФК помогает устранить скованность и спазмы в спине, повысить общую выносливость мышц и связок, которые формируют поддерживающий корсет для позвоночника. Также лечебная гимнастика помогает разблокировать сдавленные нервные корешки, улучшить кровообращение в тканях позвоночника. Комплекс упражнений ЛФК при спондилите составляется индивидуально, после полного обследования пациента. Дело в том, что даже незначительные травмы при этом заболевании способны вызвать компрессионный перелом позвоночника.
Диета при спондилите
Пациентам со спондилитом позвоночника рекомендуется избегать продуктов, богатых крахмалом и другими простыми углеводами, таких как:
- картофель;
- фастфуд;
- кондитерские изделия и выпечка, в особенности, фабричного производства;
- белый хлеб;
- сахар и газированные напитки;
- кофе “3 в 1”;
- алкоголь.
Колбасные изделия и рафинированные жиры (майонез, маргарин) также крайне нежелательны.
Для борьбы с анемией и воспалением больным показаны продукты с высоким содержанием:
- железа (гречневая крупа, зелень, гранат, печень);
- антиоксидантов – витаминов Е, С, флавоноидов (фрукты, в первую очередь, красного цвета, ягоды);
- полиненасыщенных жирных кислот (морская рыба, орехи, нерафинированное оливковое и льняное масло);
- кальция и бора (молочные продукты, свекла, зеленый горошек, абрикос).
Для снятия интоксикации и нормального обмена веществ следует выпивать не менее 2 литров воды в день.
Физиотерапия
Физиотерапия играет вспомогательную роль в лечении спондилита. В первую очередь она направлена на снятие воспалительного процесса и холодных отеков в области позвоночника, заживление некротических очагов и свищей.
При спондилите позвоночника рекомендованы следующие методики:
- электрофорез;
- лазеротерапия;
- ультразвуковая терапия;
- ударно-волновая терапия;
- фонофорез;
- бальнеотерапия (в особенности, лечебные ванны);
- массаж (в т.ч. гидромассаж) и мануальная терапия;
- пассивная и активная кинезиотерапия;
- высокотоновая биорезонансная терапия;
- лечебная гимнастика.
Лекарственный фоно- или электрофорез с глюкокортикостероидами, а также магнитотерапия применяются в период обострения спондилита. Остальные методики приоритетны в период ремиссии.
Препараты при спондилите
Медикаментозная терапия – это основной способ лечения при спондилите. Помимо антибиотиков для устранения основного заболевания, ведущими препаратами считаются нестероидные противовоспалительные средства (НПВП). Они позволяют снять симптомы воспаления, убрать отечность и полностью или частично устранить болевые ощущения. НПВП нельзя принимать постоянно – их назначают только на время обострений, поскольку они негативно влияют на слизистую ЖКТ.
При сильном воспалении и обширном некрозе тканей позвоночника назначают глюкокортикоидные стероиды. Эта группа препаратов также предназначена для краткосрочного симптоматического применения, поскольку длительный их прием может лишь усугубить спондилит.
При инфекционной интоксикации организма показано капельное внутривенное введение растворов для вывода токсинов. Для защиты здоровых тканей и улучшения обменных процессов применяются витамины группы В, корректоры микроциркуляции крови, вазопротекторы.
Из-за того, что пораженный позвоночник не может выполнять свою опорную функцию в полном объеме, часть нагрузки принимают на себя мышцы спины. Постоянное перенапряжение вызывает сильные спазмы – для их снятия больным назначают спазмолитики и миорелаксанты.
Единственная группа медикаментов, которая действительно помогает восстановить разрушенные ткани – это хондропротекторы. Хондропротективные средства для лечения спондилита помогают ускорить процессы регенерации в позвоночнике, защищают здоровые клетки от неблагоприятного воздействия токсинов и ферментов, а также значительно замедляют прогрессирование болезни. Наиболее эффективны они при медленном или обостряющемся течении болезни, а также в восстановительный период после лечения септического спондилита. При спондилитах различной этиологии врачи рекомендуют курс Артракама. Этот хондропротектор в саше достаточно принимать 2-4 месяца в год, чтобы предотвратить или замедлить переход спондилита на новые суставы. Артракам уменьшает боли, помогает продлить ремиссию, а главное – позволяет реже прибегать к приему небезопасных для здоровья противовоспалительных средств. Будучи натуральным продуктом на основе глюкозамина, Артракам не имеет противопоказаний для применения в любом возрасте.
И пусть спондилит пощадит Ваши суставы!
Источник
Дата публикации 30 марта 2020Обновлено 28 февраля 2021
Определение болезни. Причины заболевания
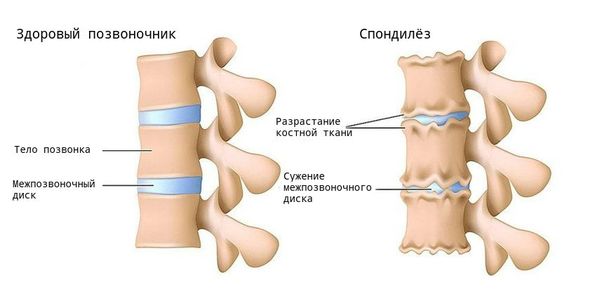
Поясничный спондилёз — осложнение дегенеративных заболеваний позвоночника, которое проявляется изменениями костно-связочных структур поясничного отдела.
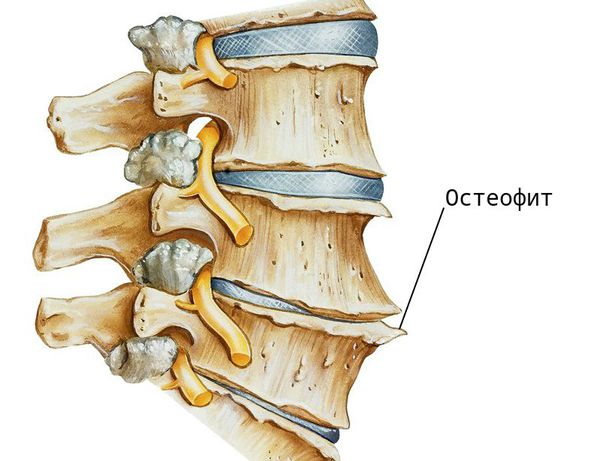
При заболевании на поверхности костной ткани образуются остеофиты — наросты в виде выступов и шипов. К основным причинам их появления относятся деформирующие нагрузки и нарушение обмена кальция в костной ткани.
Заболевание ограничивает движение в поражённом сегменте и причиняет боль. Её характер может быть различным: от периодического дискомфорта в области поясницы и парестезий (“мурашек“ в ногах, “ложной хромоты“) до частых простреливающих приступов и полной обездвиженности нижних конечностей. Эти симптомы могут возникать и при других заболеваниях, поэтому для постановки диагноза следует обратиться к специалисту — врачу-неврологу.
Согласно исследованию, проведённому в Германии в 2007 году:
- боль в спине регулярно испытывают 31,7 % населения, а хотя бы раз в течение года — 76 %;
- примерно 7 % людей на момент исследования страдали от выраженной боли в спине, а у 9 % она значительно затрудняла движения;
- боли в спине хотя бы раз в течение жизни испытывали 85,5 % опрошенных;
- боли в поясничном отделе позвоночника составляют 52,9 % от всех болей в спине [1].
В России боли в нижней части спины составляют до 76 % всех случаев обращений за медицинской помощью и 72 % дней временной нетрудоспособности [2].
У кого чаще всего обнаруживают такую болезнь
Как правило, спондилёз поражает людей старше 40 лет (преимущественно мужчин), однако в последнее время заболевание всё чаще встречаются среди молодёжи. Это вызвано тем, что всё больше молодых людей страдает от патологического искривления позвоночника. В группе риска по развитию спондилёза находятся спортсмены, парикмахеры, продавцы, строители, фермеры, музыканты и люди, чья деятельность связана не только с поднятием тяжестей, но и с вынужденной неудобной позой.
Основные факторы развития спондиллёза:
- Питание — недостаток фруктов и овощей при избытке жиров и углеводов.
- Малоподвижный образ жизни в сочетании с эпизодическими физическими нагрузками. Во время сезонных работ на даче или при редких посещениях спортивного зала могут возникнуть микротравмы, которые приводят к разрушению связочного аппарата. В дальнейшем для компенсации этого дефекта разрастается костная ткань.
- Врождённые заболевания суставов, травмы, метаболические, аутоиммунные и эндокринные расстройства, такие как сахарный диабет, ревматоидные нарушения и снижение функции яичников при менопаузе.
Кроме того, в организме постоянно идут два противоположных процесса: образование новых клеток и отмирание старых. Соответственно, спондилёз возникает, если механическое воздействие на хрящ больше, чем он может выдержать, и/или он разрушается быстрее, чем восстанавливается.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы поясничного спондилеза
Клиническая картина
Основной симптом спондилёза — боль в области поражённых позвонков. На начальных стадиях она возникает нечасто и проходит самостоятельно или при незначительном терапевтическом воздействии. В дальнейшем пациенту может потребоваться интенсивное лечение с большими дозами лекарственных препаратов.
Другой тревожный симптом — хруст при движениях в поражённых сегментах. Он появляется из-за патологического соприкосновения сочленений и костных разрастаний.
Деформирующий спондилёз
На запущенных стадиях в результате грубой деформации позвоночника возникает ограничение движений, вплоть до их отсутствия в поражённых отделах и частичного или полного обездвиживания конечности.
Давление костно-мышечных структур на нервные корешки часто уменьшает или наоборот усиливает чувствительность. При этом возникает онемение или ощущение, похожее на ожог крапивы.
Патогенез поясничного спондилеза
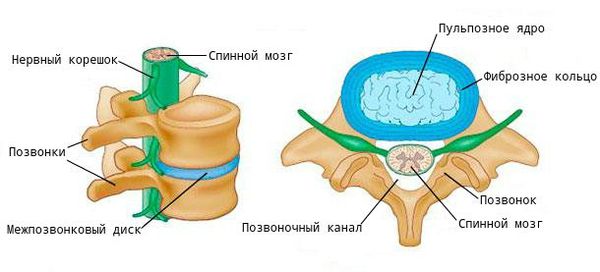
При ходьбе, беге, прыжках и других движениях возникают толчки и сотрясения, воздействующие на позвоночник. В норме межпозвоночные диски (МПД) и мелкие дугоотростчатые (фасеточные) суставы смягчают их и обеспечивают подвижность шейного и поясничного отделов.
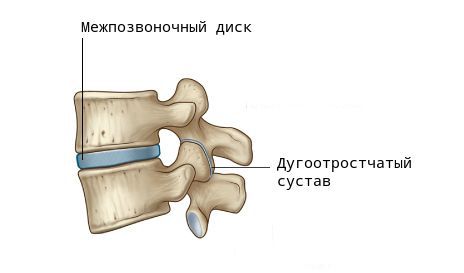
Но уже после 20 лет в сосудах начинаются возрастные изменения, постепенно ухудшается кровоснабжение. МПД теряют эластичность, нарушаются механизмы их регенерации [5]. Кроме того, в хряще (диске) снижается уровень гликозамингликанов: хондроитинсульфата, кератансульфата, гиалуроновой кислоты. Это приводит к постепенному обезвоживанию хряща, вторичному “сморщиванию” и последующему разрушению. Такой диск хуже выдерживает нагрузку, сдавливается и не выполняет свои функции.
Помимо этого, при деградации хрящевой ткани, нарушается выделение цитокинов — молекул, обеспечивающих передачу сигналов между клетками. В результате образуются аутоантитела (соединения, которые борются против клеток организма), и возникает местное воспаление. В ответ на это костная ткань разрастается — формируются остеофиты. Организм “выращивает” их для защиты, чтобы ограничить движения в позвоночнике и уменьшить нагрузку. Выраженные остеофитные комплексы могут обездвижить некоторые отделы, а их воздействие на окружающие мягкие ткани вызывает боль.
Классификация и стадии развития поясничного спондилеза
Виды спондиллёза по происхождению:
- травматический;
- дегенеративный;
- воспалительный.
Степень тяжести спондилёза оценивают по критериям Minesterium fur Gesundheitswesen. Важный показатель для оценки — высота МПД (уплотнение дисков со временем приводит к её уменьшению):
- 0-я стадия — норма, МПД не уменьшены;
- 1-я стадия — минимальный спондилёз, незначительное снижение высоты МПД и/или малые (до 2 мм) единичные передние или боковые остеофиты;
- 2-я стадия — умеренный спондилёз, снижение высоты МПД (не менее 50 % от высоты одного из смежных незатронутых дисков) и/или остеофиты размером 3-5 мм передний или боковой, 1-2 мм задний;
- 3-я стадия — тяжёлый спондилёз, значительное снижение высоты МПД (> 50 %), и/или крупные остеофиты (> 5 мм передний или боковой, > 2 мм задний).
Осложнения поясничного спондилеза
Чем опасно заболевание
Самое распространённое осложнение поясничного спондилёза — это деформация позвоночного столба, которая приводит к выраженному ограничению движений в нём. Часто пациенты не могут совершить даже элементарные действия, например наклонить туловище вперёд и в сторону или самостоятельно завязать шнурки.
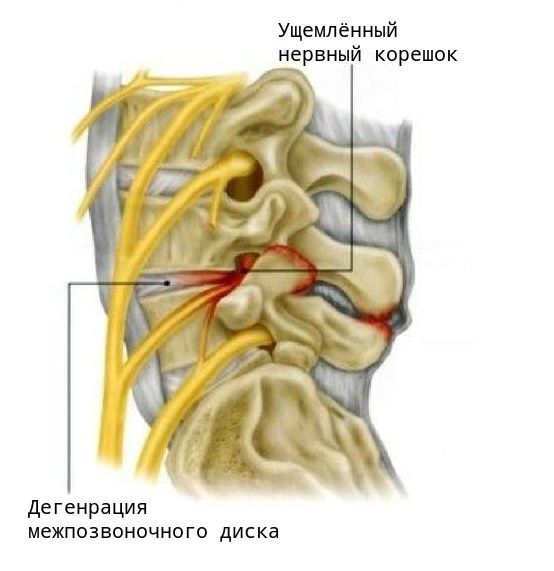
Но самое грозное осложнение спондилёза — это корешковый синдром, возникающий в результате сдавливания спинномозговых корешков. В зависимости от степени поражения корешка это могут быть различные чувствительные, двигательные и трофические нарушения, вплоть до полной парализации конечности и нарушения функций тазовых органов.
Первым и наиболее характерным проявлением корешкового синдрома является боль в месте сдавления корешка и по ходу соответствующего ему нерва. Болевые ощущения распространяются от позвоночника к ноге. Боль обычно интенсивная, пронизывающая и, как правило, односторонняя. Она возникает в виде “прострелов” в области позвоночника с “отдачей” в разные части тела, либо может быть постоянной, усиливающейся при неосторожном движении, наклоне, подъёме тяжести, даже при кашле или во время чихания.
Приступ боли при корешковом синдроме может быть спровоцирован физическим или эмоциональным напряжением, переохлаждением. Другие проявления синдрома — нарушения чувствительности по ходу определённого нерва, снижение силы мышц и их гипотрофия.
Диагностика поясничного спондилеза
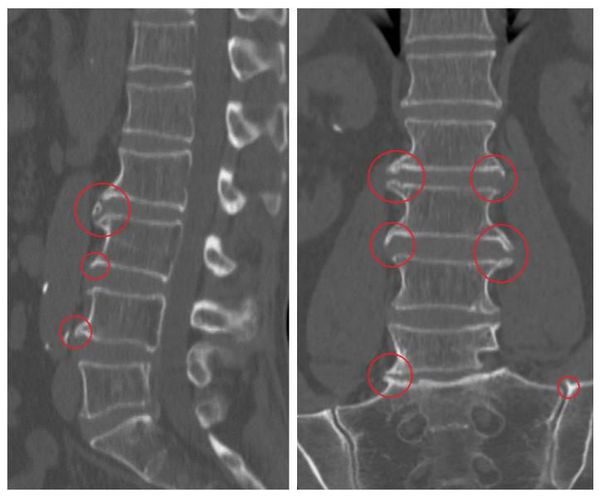
Основной метод диагностики — это рентгенография: на снимках заметно снижение высоты позвоночных дисков, деформация, наличие остеофитов. В зависимости от степени развития заболевания эти признаки прогрессивно увеличиваются.

Диагностика спондилёза не вызывает сложностей, гораздо труднее определить первичную причину патологии. Для этого проводят следующие обследования:
- анализ крови на воспалительные, ревматические, эндокринологические и обменные процессы;
- при поражении нервных корешков рекомендовано проведение магнитно-резонансной томографии (МРТ) позвоночника, а также электронейромиографии (ЭНМГ) вовлечённых конечностей.
В зависимости от стадии заболевания рентгенологические признаки выражены в разной степени:
- Сомнительные рентгенологические признаки.
- Минимальные изменения (небольшое снижение высоты дисков, единичные остеофиты).
- Умеренные проявления (умеренное снижение высоты дисков, множественные остеофиты).
- Выраженные изменения (практически полное отсутствие диска, грубые остеофитные комплексы).
Лечение поясничного спондилеза
Консервативные методы лечения при спондилёзе позвоночника
Лечение спондилёза можно разделить на две группы, которые будут зависеть от фазы заболевания:
1. Острая. Медикаментозное лечение спондилёза позвоночника проводится нестероидными противовоспалительными препаратами (НПВС), миорелаксантами и витаминами группы В. Терапия может приводить к побочным эффектам со стороны желудочно-кишечного тракта, поэтому необходимо принимать препараты, регулирующие кислотность (омез, омепразол, нольпаза и др.). На данной стадии эффективным будет физиотерапевтическое лечение: магнитотерапия, лазеротерапия, лечение электрическим током, рефлексотерапия.
2. Хроническая. При хронической боли в спине к лечению добавляют антидепрессанты, слабые опиоиды (Трамадол), препараты капсаицина [6]. Применение антидепрессантов обусловлено тесной связью между хронической болью и депрессией: по разным данным, депрессией страдают 30-87 % пациентов.
Также рекомендованы следующие методы:
- Лечебная физкультура (ЛФК) при спондилёзе. Не стоит путать её с фитнесом или со спортом — спортивные нагрузки и некоторые упражнения не всегда полезны для организма. Индивидуальный комплекс упражнений составляет врач ЛФК, делая акцент на укрепление и растяжение мышц. Если возможности подобрать данный комплекс с дипломированным специалистом нет, то можно проконсультироваться с неврологом по основным полезным и нежелательным видам физической активности.

- Хондропротекторы. Существует целый ряд препаратов, содержащих в себе основные компоненты хрящевой ткани: хондроитины, глюкозамины, гиалуроновую кислоту. В нашей стране и странах СНГ популярен препарат Алфлутоп с экстрактом из морских организмов. По заявлению производителей, он стимулирует регенерацию интерстициальной ткани и тканей суставного хряща. (В некоторых российских исследованиях есть данные об ослаблении болевого синдрома или полном его устранении, уменьшение контрактур при внутримышечном использовании [9]. Однако клинических доказательств эффективности препарата недостаточно, а эксперты отмечают, что хондропротекторы не имеют значительного преимущества в сравнении с плацебо [4] — Прим. ред.).
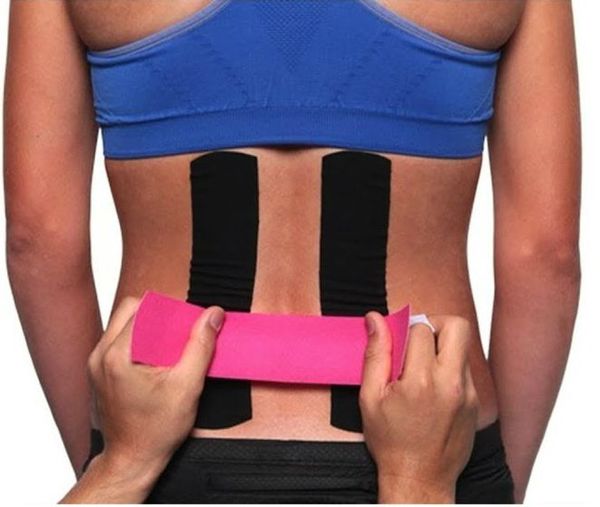
- Кинезиотейпирование — наложение специального эластичного пластыря (тейпа) на поражённые участки тела. Эластичный тейп, приклеенный к коже, приподнимает её и приводит к образованию складок. Таким образом, увеличивается расстояние между кожей и мышечной тканью. Происходит уменьшение давления на сосуды, расположенные в этой области, их просвет расширяется, это вызывает улучшение местного кровообращения и лимфооттока [10]. (Согласно данным современных исследований, метод кинезиотейпирования не приносит существенной пользы, либо его эффект слишком мал, чтобы быть клинически значимым [11] — Прим. ред.).
Для улучшения состояния важно лечить сопутствующие патологии, которые способны вызывать обострение спондилёза.
Ношение бандажа при болезнях позвоночника
Бандажом обычно называют ортопедические приспособления для беременных и назначаемые пациентам после операции. Их применение при спондилёзе не несёт лечебного эффекта, так как они недостаточно фиксируют позвоночник.
Ношение ортопедического корсета показано в острый период, при болевом синдроме и после операции. Однако необходимо избегать длительного применения, так как это может вызвать атрофию мышц от бездействия, уменьшить их опорную функцию и усугубить симптомы в дальнейшем. Ношение корсета, как и другое лечение, назначает врач.
Мануальная терапия
Мануальная терапия может использоваться для уменьшения боли в комплексном лечении спондилёза и устранения блока в позвоночно-двигательном сегменте [3].
При выраженном спондилёзе мануальная терапия противопоказана, так как может травмировать нервные структуры: нервные корешки и спинной мозг. Выбор конкретной техники проводится индивидуально лечащим врачом в зависимости от ситуации пациента [8].
Иглоукалывание
Иглорефлексотерапия применяется для усиления лекарственной терапии в составе комплексного лечения. Её эффективность подтверждена клиническими исследованиями, однако они проводились на ограниченных группах пациентов и недостаточно контролировались, поэтому об окончательной доказанности метода говорить нельзя [3][12].
Диета
Для профилактики развития спондилёза рекомендуется питание, сбалансированное как по составу, так и по калорийности. Применение только диетотерапии может помочь при избытке или дефиците веса, но выраженного эффекта на развитие спондилёза не окажет. Эффективен комплекс мероприятий: ортопедическая коррекция, лечебная физкультура и лечение сопутствующих заболеваний [3].
Операция по удалению остеофитов
В случае неэффективности консервативной терапии проводят хирургическое лечение — операцию на позвоночнике. Необходимость операции и тактику проведения определяет нейрохирург, к которому направляет лечащий врач.
Хирургическое вмешательство показано, если:
- есть явные признаки защемления нервного ствола межпозвонковым диском или костным отростком;
- определено сдавление спинного мозга;
- без операции произойдет непоправимое повреждение участков нервной системы;
- хроническая боль не устраняется другими методами.
Важно знать, что операция не приведёт к полному излечению, она только предотвратит дальнейшее ухудшение. Возможны следующих типы хирургических вмешательств:
- Передняя дискэктомия — частичное или полное удаление поражённого межпозвоночного диска. Метод применяют, если деформированный межпозвоночный диск давит на нерв.
- Декомпрессионная ламинэктомия — удаление дужки одного или нескольких позвонков с целью уменьшения давления костной ткани на спинной мозг.
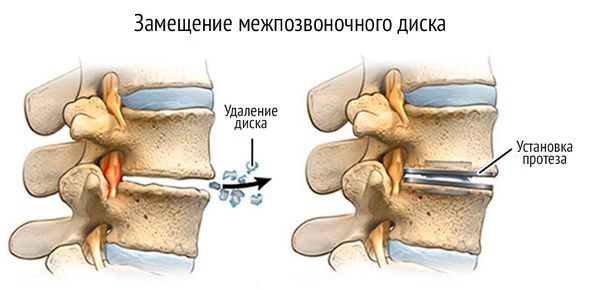
- Протезирование позвоночного диска — метод, при котором изношенный диск заменяют искусственным. Поврежденный диск удаляется и при помощи специальных высокоточных инструментов, а в межтеловый промежуток вставляется имплант.
После операции важную роль играет лечебная физкультура. Она помогает преодолеть атрофию мышц и нормализует кровообращение. Комплекс упражнений ЛФК подбирают в зависимости от степени и характера оперативного вмешательства и времени, прошедшего после него, а также возраста больного и состояния его сердечно-сосудистой системы.
Прогноз. Профилактика
Болевой синдром даже на ранних стадиях значительно снижает качество жизни, а со временем прогрессирующие корешковые синдромы, уменьшение гибкости и ограничение движений в позвоночнике могут стать причиной инвалидности.
На данный момент не существует способа полностью излечить дегенеративные заболевания позвоночника. Снятие болевого синдрома — это лишь временное симптоматическое облегчение. Основная же задача заключается в приостановлении дальнейшего процесса разрушения.
Добиться этого можно лишь регулярными лечебно-профилактическими мероприятиями:
- вести здоровый образ жизни (не нагружать позвоночник, правильно и полноценно питаться, умеренно заниматься физкультурой и спортом);
- своевременно обращаться к врачу и соблюдать его рекомендации;
- при необходимости проходить профилактические курсы лечения.
Источник


